Quirónsalud
Blog del Servicio de Dermatología del Hospital Quirónsalud Valle del Henares
- 202312dic
Alopecia Areata
Concepto y Epidemiología
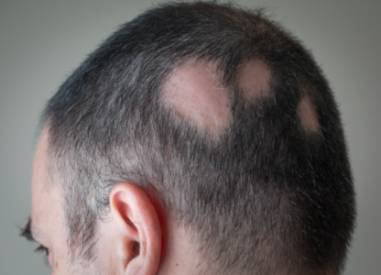
La alopecia areata (AA) consiste en un tipo de alopecia no cicatricial de origen autoinmune. Afecta en el 90% de los casos al cuero cabelludo, aunque se puede manifestar en cualquier otra área pilosa de la superficie cutánea.
Se desarrolla con más frecuencia en niños y en adultos jóvenes entre la 3ª y 4ª década, aunque se puede manifestar a cualquier edad, sin predominio entre sexos. Su incidencia estimada es de 2,1%, e la incidencia familiar del 10-50%. En el 30% de los pacientes se asocia una enfermedad autoinmune, y a pesar de ser una enfermedad de afectación exclusiva cutánea, puede afectar de forma importante la calidad de vida del paciente. Se puede producir una repoblación espontanea (34-80%) o con tratamiento, pero ninguna alternativa terapéutica alterna el curso de la enfermedad.
Patogenia
La exacta etiopatogenia de la AA es desconocida, aunque se ha confirmado la existencia de factores genéticos, procesos de naturaleza autoinmune y otros factores ambientales que actuarían como desencadenantes.
Factores genéticos
La existencia de casos de AA observados en gemelos homocigotos apoya un componente genético en la enfermedad. Además, los antecedentes familiares son positivos en el 4-28% según diferentes estudios.
Factor inmunitario
Hay una creciente evidencia que en la AA se produce un colapso del normal privilegio inmunitario folicular. Este colapso propiciaría el desarrollo de una respuesta inmunitaria liderada por linfocitos T CD8+ y células NK en presencia de señales coestimuladoras, linfocitos TCD4+, células dentríticas y macrófagos, entre otros, que son responsables de inducir la detención del crecimiento del folículo y la consecuente caída del cabello.
Factores desencadenantes
Se ha establecido una posible asociación con situaciones de stress, hormonales, infecciosos, vacunas, entre otros, que actuarían como factores desencadenantes en individuos predispuestos.
Clínica
Se manifiesta clínicamente mediante la aparición repentina de una o más placas o áreas de piel sin cabello, de borde bien delimitado. Aunque se puede afectar cualquier área con folículos a nivel corporal, se afecta con más frecuencia al cuero cabelludo, seguido de cejas y pestañas. En función de la superficie afectada se clasifica de la siguiente forma:
- AA placa única
- AA en múltiples placas, multifocal o reticular
- AA total: afectación de la totalidad del cabello del cuero cabelludo
- AA universal: afectación de la totalidad del cabello del cuero cabelludo y del vello corporal
Además, pueden ser estados evolutivos en un mismo paciente, ya que en aproximadamente el 5% de los pacientes que padecen AA pueden evolucionar a AT/AU. Normalmente es una enfermedad asintomática, aunque en un porcentaje no determinado de pacientes, se puede referir prurito, sensación de escozor o tricodinia previamente a la aparición de las placas de alopecia.
Existen otros patrones clínicos:
- AA ofiásica: afectación de la línea de implantación del cuero cabelludo
- SISAIFO: afectación inversa a la ofiásica, con alopecia total del cabello excepto en la región ofiásica
- Alopecia areata incognito o difusa: se produce una caída aguda y difusa del cabello, sin llegar a formarse placas delimitadas; se observan puntos amarillos con distribución difusa en más de un 70% de los folículos y un número elevado de pelos cortos en repoblación 2-4mm; suele tener buen pronóstico
- AA selectiva de cabello pigmentado
- AA tipo AGA (alopecia androgenética)
Diagnóstico
El diagnóstico de la alopecia areata es fundamentalmente clínico, y mediante los hallazgos observados mediante tricoscopia, aunque puntualmente puede ser necesaria la realización de una biopsia cutánea para diferenciar la alopecia areata de otras causas de alopecia.
Pruebas complementarias
Ocasionalmente puede ser de utilidad un estudio analítico e inmunológico, sobre todo, si hay sospecha de asociación con algún otro proceso de naturaleza autoinmune.
Diagnóstico diferencial
En ocasiones la AA puede ser difícil de diferenciar de otras alopecias como la Tricotilomanía, Efluvio telogénico, Alopecia androgenética y algunas alopecias cicatriciales.
Tratamiento
Las pautas terapéuticas de la alopecia areata se establecen en función de la edad del paciente, la extensión, el tiempo de evolución de la enfermedad y otras circunstancias del mismo. Al final siempre es individualizado. No existe, a día de hoy, ningún tratamiento que altere el curso natural de la enfermedad.
Las formas aisladas y en pocas placas, especialmente en niños, suelen repoblar de forma espontánea, por lo que se puede adoptar una actitud expectante, o utilizar corticoides tópicos y/o intralesionales. En formas más extensas o rápidamente progresivas, suele ser necesario la administración de tratamientos sistémicos, como los corticoides orales, inmunosupresores como la ciclosporina, metotrexato y azatioprina, entre otros. La inmunoterapia de contacto con difenciprona también se recomienda en formas extensas, ya que asocia una frecuencia de respuesta hasta del 60%.
Tratamientos vía oral e Inmunosupresores
Se puede considerar pautar corticoides vía oral y/o asociar inmunosupresores como la Azatioprina, Ciclosporina o Metotrexato, en caso de alopecia areata de rápida progresión, de gran extensión o en formas crónicas, a pesar de que al terminar el tratamiento pueden ocurrir recaídas. Se debe tener en cuenta el perfil de seguridad del tratamiento, sus efectos secundarios y posible eficacia antes de plantear iniciarlo.
Corticoides sistémicos: Se han utilizado varios regímenes orales continuos o en forma de pulsos con diferentes grados de eficacia, que es mayor en AA multifocal y menor en formas de ofiasis y AA universal. Su uso se ve limitado por su perfil de efectos secundarios y seguridad y frecuencia alta de recaída tras suspenderlos.
Los inhibidores de la JAK quinasa parecen ser una terapia prometedora en el tratamiento de la AA extensa y recientemente han surgido varios artículos en los que se apreciaba efectividad con estos fármacos, Tofacitinib, Ruxolitinib y más recientemente Baracitinib. Entre las limitaciones de su uso, la inexistencia de seguimiento a largo plazo, su elevado coste y la persistencia de las recaídas al suspender el tratamiento. Recientemente se ha probado una formulación tópica de Ruxolitinib al 0,6% 2 veces al día, pero con una eficacia no demasiado alta.
Otros tratamientos descritos: Terapia fotodinámica, Inhibidores de la calcineurina, Inhibidores de las prostaglandinas, Bexaroteno, Laser, Sulfasalazina, Fármacos biológicos, Aspartato de zinc y Biotina, Simvastatina/Ezetimibe, Plasma rico en plaquetas, Alitretinoina, crioterapia, trasplante de microbiota fecal, entre otras.
Nuevas dianas terapéuticas: fármacos inmunomoduladores como Apremilast y Dupilumab.
Pronóstico
El curso clínico es variable, y se puede producir una repoblación espontanea en el 40% de los casos, o una progresión hacia formas multifocales o totales/universales (7%). A lo largo de la vida es frecuente que el paciente presente varios episodios de la enfermedad. La progresión a la alopecia total es más probable en niños.
Se consideran factores de peor pronóstico las formas clínicas de mayor extensión (alopecia areata total/universal), ofiasis, de mayor tiempo de evolución (más de 1 año), además de ser del sexo masculino, presentar alteraciones ungueales y enfermedades tiroideas asociadas.
- 20238sep
Efluvio telogénico
El efluvio telogénico es una de las causas más frecuentes de alopecia, y consiste en la caída difusa del cabello por el cese prematuro de la fase de anagen (que se corresponde con la fase de crecimiento del pelo), y consecuente paso a la fase de telógeno (fase de caída) en un número de folículos mayor de lo normal, lo que origina una pérdida transitoria de densidad capilar.
Para entender mejor este mecanismo conviene explicar la fisiología ciclo folicular. En un cuero cabelludo normal aproximadamente el 86 % de los folículos se encuentran en la fase de crecimiento (anagen), 1 % en catágeno (fase de reposo) y el restante 13 % en fase telógeno o de caída. Esta proporción normal cambia a aproximadamente un 70 % de folículos en anagen y un 30 % en telógeno con el consecuente desprendimiento capilar, que puede llegar a los 300 cabellos diarios.

Este cambio en el ciclo folicular suele tener un inicio agudo y puede estar motivada por diferentes causas como se enumeran a continuación.
Causas de efluvio telogénico
- Idiopática
- Cambios estacionales
- Nutricional: deficiencia de hierro, zinc y biotina, síndromes de malabsorción, dietas no equilibradas e hipocalóricas, pérdida brusca de peso, entre otras
- Causas endocrinas: alteraciones de las hormonas tiroideas, postparto, abortos, suspensión de anticonceptivos vía oral, etc.
- Enfermedades sistémicas: procesos tumorales, enfermedades febriles, cirugías mayores, traumatismos importantes, conectivopatias.
- Estrés psicológico: cuadros de ansiedad y estados depresivos
- Fármacos: anticoagulantes y antiagregantes, antidepresivos, anticonceptivos orales, etc..
- Intoxicación por metales pesados.
- Enfermedades inflamatorias del cuero cabelludo: dermatitis seborreica, psoriasis, eccema de contacto.
- Vacunas.
Hasta en el 33 % de los casos no se llega a identificar la causa que desencadena la caída.
El intervalo entre el factor que desencadena la caída y el inicio de la caída en sí varía entre 1 y 3 meses.
Normalmente la recuperación es espontánea y se va a producir dentro de los seis meses del inicio de la caída, cuando se inicia una nueva fase de anagen, aunque puede tener una duración variable dependiendo de los factores que lo desencadenan. En términos de incidencia, es un cuadro que esta infradiagnosticado, ya que en la mayoría de los casos no se llega a consultar.
Además existe una forma de efluvio telógeno crónico, y en este caso, su inicio es mas insidioso con evolución de mayor duración y es reportado sobre todo en mujeres entre 30 y 60 años de edad.
Cuadro clínico
El síntoma principal del efluvio telógeno es el aumento considerable de caída capilar, que origina una menor densidad capilar, que normalmente no es objetivable a simple vista, pero que se puede acentuar más en las recesiones temporales.
La intensidad de la caída de cabello va a depender sobre todo de la duración y de la intensidad del factor desencadenante, además de una predisposición o susceptibilidad individual.
Cuando se realiza una exploración con tricoscopia normalmente no se van a observar hallazgos típicos de otras alopecias y el diagnóstico del efluvio telógeno se realiza por exclusión. Si la paciente consulta en una fase en la que el efluvio empieza a recuperarse, se podrán observar pelos cortos en fase de crecimiento precoz en la tricoscopia. En la fase aguda, el signo de la tracción normalmente es positivo.
Es fundamental realizar una anamnesis exhaustiva para poder identificar los factores desencadenantes de la alopecia, que en caso de estar presente se deben tratar para que el crecimiento capilar se vuelva a restablecer. En casos seleccionados es necesario solicitar estudios de laboratorio para identificar alteraciones que justifiquen la alopecia, y las alteraciones más frecuentes incluyen déficit de hierro y alteraciones de las hormonas tiroideas, entre otras.
Estudio de laboratorio:
- Hemograma
- Bioquímica
- Pruebas de función tiroidea
- Estudio de hierro
- Otros parámetros que dependen de la sospecha clínica
La biopsia cutánea normalmente no es necesaria y solo en raras ocasiones se realiza.
En cuanto al diagnóstico diferencial, el principal es la alopecia androgénica, y muchas ocasiones puede coexistir con efluvio telógeno en el mismo paciente. En este caso se observa en la tricoscopia la presencia de una miniaturización folicular mayor del 20 %, que se corresponde con la presencia de un mayor porcentaje de pelos finos y cortos, además de variabilidad de diámetros capilares. En el efluvio telógeno estos hallazgos no se observan.
Otra alopecia que hay que descartar es la alopecia areata incógnito o difusa que se manifiesta con una perdida de cabello aguda, intensa y que afecta a todo el cuero cabelludo. En este caso el signo de la tracción es muy positivo.
Pronóstico
El efluvio telógeno es autoresolutivo y en cuestión de semanas se empieza a recuperar la densidad capilar de forma completa, aunque en un periodo variable.
En edades más avanzadas por el envejecimiento folicular y/o en caso de coexistir con una alopecia androgenética, la densidad capilar puede no llegar a recuperarse completamente.
Tratamiento
Normalmente no se requiere tratamiento porque es un proceso con resolución espontánea. Si es importante explicar esta naturaleza autoresolutiva al paciente y indicarle qué medidas debe hacer. Además, si hay factores desencadenantes que están alterados se deben corregir. En caso de que no se observe ninguna alteración asociada, se adopta una conducta conservadora y expectante, ya que lo habitual es que el proceso se resuelva en un máximo de seis meses.
La mayoría de los nutricosméticos utilizados no son necesarios a no ser que por las circunstancias personales de cada paciente puedan aportar un beneficio. Su indicación se valorará de forma individualizada.
Por otro lado, en casos seleccionados se puede utilizar Minoxidil vía tópica o vía oral para acelerar la recuperación del efluvio. El Minoxidil oral será de especial utilidad en caso de efluvios crónicos. A nivel tópico se utiliza normalmente concentraciones que oscilan entre él 2y el 5 % en solución o en espuma. Vía oral se suelen utilizar dosis bajas que oscilan entre 0,25 y 1 mg con buenos resultados y buen perfil de seguridad. El efecto clínico del Minoxidil es dosis dependiente.
Otras alternativas terapéuticas incluyen el plasma rico en plaquetas, el láser de baja potencia o el microneedling, en casos seleccionados de curso más cronificado.
0 comentarios - 202328jun
Cuidados de la piel atópica
La Dermatitis atópica consiste en una enfermedad crónica de la piel que afecta especialmente a pacientes en edad pediátrica. Tiende a mejorar a lo largo de los años, pero puede persistir o manifestarse a partir de la edad adulta.
Es de origen multifactorial, ya que en su desarrollo intervienen factores inmunológicos, genéticos y ambientales.
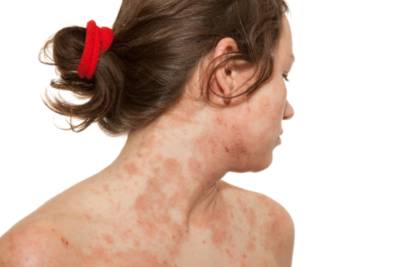
A nivel clínico se caracteriza por la combinación de síntomas como la xerosis (piel seca), prurito (picor) y lesiones escamosas que pican bastante.
Los niños menores de dos años presentan lesiones localizadas sobre todo a nivel facial, especialmente en las mejillas. En niños de mayor edad hasta la adolescencia, el eczema suele afectar más a los pliegues de la piel, como la parte detrás de la rodillas (huecos poplíteos) y en las fosas ante cubitales. En los adultos la localización es variable, pero especialmente se manifiesta más a nivel de párpados, manos y regiones areolares.
Además de necesitar un tratamiento médico dermatológico adecuado, son fundamentales seguir una serie de medidas generales para minimizar y prevenir los brotes de eczema.
Consejos para la prevención y el cuidado de la piel atópica:
- Higiene diaria: se recomiendan realizar baños o duchas cortas, no más de 5 a 10 minutos, con agua tibia, utilizando limpiadores, sin jabón o jabones suaves, neutros, como por ejemplo de avena o parafina, sin perfumes y con alto contenido en aceites.
- Emolientes: hay que hidratar la piel a diario con cremas emolientes aplicadas sobre la piel húmeda después de cada ducha o baño. Tras la ducha la piel se debe secar sin frotar. La hidratación adecuada y frecuente se la piel evita y retrasa la aparición de brotes.
- En zonas geográficas con baja humedad ambiental, es útil incorporar humidificadores en las estancias de las casas para ayudar a prevenir la sequedad cutánea.
- Además se deben evitar factores ambientales que pueden empeorar el picor como los cambios de temperatura, el calor excesivo, exceso de sudoración, entre otros.
- Hay que mantener las uñas cortas y limpias para evitar infecciones al rascarse.
- Prendas de vestir: se recomienda utilizar prendas de algodón o fibras naturales como la seda o el lino, y evitar la lana y los tejidos sintéticos. Para su limpieza se recomienda evitar suavizantes y preferir detergentes en polvo por su menor contenido en sustancias químicas que pueden ocasionar alergias de contacto
- En algunos pacientes se ha comprobado que es beneficioso bañarse con una mínima cantidad de lejía diluida en agua, debido al pH alcalino del agua proporcionado por la lejía. Se ha demostrado que produce una mejoría de los síntomas de la dermatitis a tópica. La dosis recomendada es de dos cucharadas de lejía en un baño completo de agua con una frecuencia entre dos a cuatro veces por semana. El Dermatólogo o el Pediatra lo recomendaría en casos seleccionados.
0 comentarios - 202327abr
Fotoprotección
Realizar actividades al aire libre es la vía idónea de estar en forma físicamente, obtener vitamina D y reducir niveles de estrés. Pero se debe tener en cuenta una serie de recomendaciones y hábitos para mantener nuestra piel protegida de los efectos nocivos del sol y prevenir el cáncer de piel.
La gran mayoría de los cánceres de piel son causados por una exposición acumulada frente a la luz ultravioleta (UV). La exposición frente a los rayos UV ocurre a través del sol y las cabinas de bronceado. Se distinguen los UVA y los UVB. Los rayos UVA son los principales responsables de las arrugas finas y el fotoenvejecimiento, mientras que los rayos UVB desempeñan el papel más importante en la producción de cánceres de piel y quemaduras solares.

La protección contra los rayos UV es importante durante todo el año, no solo durante el verano. Los rayos UV también pueden afectar la piel en días nublados y se reflejan en superficies como el agua, el cemento, la arena y la nieve.
El índice UV indica la intensidad de los rayos UV cada día para cada punto geográfico. Si el índice UV es 3 o más alto en una determinada área geográfica, hay que proteger adecuadamente nuestra piel frente a la radiación solar.
Cómo proteger nuestra piel frente al sol?
Barreras físicas
Por barreras físicas se incluyen prendas de vestir, sombreros y gafas de sol.
Se debe usar siempre que sea posible camisas de manga larga y pantalones largos. La ropa hecha de tejidos con mayor entramado y de colores más oscuros ofrecen mejor protección. Una camiseta mojada ofrece mucha menos protección UV que una seca. Algunas prendas están certificadas según estándares internacionales que ofrecen protección UV.
Las gafas de sol protegen nuestros ojos y la piel delicada de los párpados de los rayos UV y reducen el riesgo de cataratas. Se deben preferir las que bloquean el paso frente a los rayos UVA y UVB.
También se tiene que comentar que siempre que sea posible, se deben buscar zonas de sombra de árboles, sombrilla u otros refugios.
Protectores solares
Además de utilizar las barreras físicas, se debe aplicar un protector solar con amplio espectro, que cubra los rayos UVA y UVB y que tenga un índice FPS de 30 o más antes de salir de casa, no olvidándose de cubrir toda la piel expuesta (no olvidarse de nuca, pabellones auriculares o dorso de manos, por ejemplo).
No se recomienda el protector solar para bebés de 6 meses o menos edad, que deben permanecer fuera de la exposición solar durante la franja horaria central del día y utilizar ropa protectora y sombrilla protectora si tienen que estar expuestos al sol.
Hay dos tipos principales de protectores solares: físico (también conocido como mineral) y químico. Ambos absorben los rayos ultravioleta del sol para ayudar a prevenir daños en la piel, pero el protector solar físico puede reflejar algunos rayos ultravioleta.
¿Qué significa FPS?
A los protectores solares se les asigna un factor de protección solar (FPS), que es un número que califica el grado de bloqueo frente a los rayos UV. Los números más altos indican más protección.
Por ejemplo, un FPS 15 bloquea el 93 % de los rayos UVB, FPS 30 bloquea el 97 % y FPS 50 bloquea el 98 %. Se recomienda usar mínimo un protector solar de amplio espectro con FPS entre 30 y 50.
Reaplicación. El protector solar desaparece. Hay que aplicarlo de nuevo si la exposición solar va a mantenerse más de 2 horas, y después de nadar, sudar o secarse con una toalla. Además no se debe de olvidar de aplicar el fotoprotector 30 minutos antes de la exposición solar.
Fecha de caducidad. Hay que verificar la fecha de caducidad del protector solar. Su vida útil es más corta si ha estado expuesto a altas temperaturas.
Consejos de fotoprotección para las escuelas y espacios laborales
El espacio del recreo y otras actividades al aire libre durante el día pueden poner en riesgo a los niños y estudiantes si su piel no está protegida contra la radiación UV.
Se aconseja:
- Aumentar los espacios de sombra: proporcionar estructuras de sombra o árboles, trasladar el máximo de actividades al aire libre hacia áreas con sombra.
- Promover hábitos adecuados: fomentar a los estudiantes y trabajadores a usar sombreros, gorros y protector solar al aire libre.
- Evitar programar actividades o jornadas laborales al aire libre cuando el sol es más intenso.
- Proporcionar descansos durante las actividades al aire libre para que los estudiantes/trabajadores puedan volver a aplicarse protector solar y hacer pausas de hidratación.
0 comentarios - 202323mar
Relleno dérmico con ácido hialurónico (AH)
¿En qué consiste la técnica y cuáles son sus indicaciones?
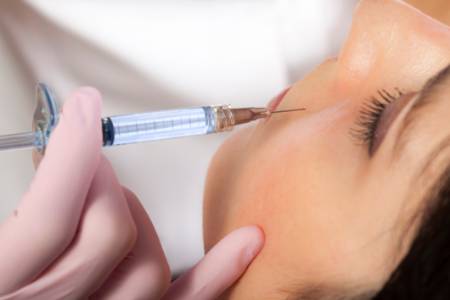
El ácido hialurónico inyectable (AH) es un tipo de relleno dérmico reabsorbible. El ácido hialurónico se encuentra naturalmente en todo el cuerpo, en concentraciones más altas a nivel de las articulaciones, ojos y la piel. En la piel, el ácido hialurónico atrae el agua, lo que permite que la piel se hidrate más.
A medida que envejecemos, la grasa, los músculos, los huesos y la piel de la cara comienzan a adelgazarse. Esta pérdida de volumen conduce a una apariencia hundida o flácida del rostro, con aparición de líneas finas, arrugas, pliegues y labios más finos.
El AH inyectable se utiliza para reducir la apariencia de arrugas y pliegues faciales, y para recuperar el marco y volumen facial y labial. Los efectos del ácido hialurónico inyectable se ven de inmediato.
Además de las indicaciones mencionadas, el relleno dérmico con ácido hialurónico se puede utilizar para:
- Remodelación nasal.
- Restauración de cicatrices.
- Perfilado de mentón.
- Mejorar el aspecto de los lóbulos auriculares.
- Rejuvenecimiento de manos.
Resultados y durabilidad
Existen distintas gamas de AH inyectables actualmente disponibles en el mercado que incluyen entre otras: Belotero, Juvederm, Restylane y Voluma. Cada uno de estos rellenos tiene características únicas, que influyen en qué localizaciones es mejor su infiltración, a qué nivel deben inyectarse y su duración después de la inyección.
Por otro lado, el resultado y la durabilidad del relleno varían de forma individual por las características del paciente y su edad, además de los otros aspectos mencionados antes. Por ejemplo, un relleno a nivel labial puede durar 6 meses, en los pliegues nasolabiales pueden durar de 9 a 12 meses o más. Voluma puede durar hasta 24 meses cuando se infiltra en las mejillas. Después de ese tiempo, se requiere repetir el tratamiento para mantener el efecto deseado.
Evaluación inicial
En la primera visita, el Dermatólogo revisará los antecedentes personales y medicación habitual del paciente. Y se estudian las áreas a tratar.
Si coincide que exista algún problema de piel a nivel facial, se debe retrasar el tratamiento.
En el caso de toma de medicación antiagregante o anticoagulante, el paciente debe suspender el tratamiento dos semanas antes de realizar la infiltración.
No se recomienda la infiltración de AH en aquellos pacientes que presentan alteraciones de la coagulación, Diabetes Mellitus no controlada, pacientes embarazadas o con lactancia materna, tratamiento imunosupresor o en caso de alergia a alguno de los componentes del ácido hialurónico.
Posibles efectos secundarios
Los efectos secundarios más frecuentes incluyen: edema, eritema, hematomas, sangrado o sensación de bultos subcutáneos, que desaparecen con el pasar de las horas. En pacientes con antecedentes de herpes labial, se puede producir una reactivación del virus que se previene con medicación adecuada.
De forma infrecuente pueden presentarse reacciones alérgicas o inflamatorias, infecciones cutáneas, formación de ampollas, oclusión vascular, migración del material de relleno.
Si se produce alguna complicación, se puede utilizar hialuronidasa para disolver el relleno de AH. La hialuronidasa es una enzima que rompe las moléculas de ácido hialurónico, permitiendo su reabsorción y por tanto desaparición.
Durante la infiltración del ácido hialurónico se puede utilizar anestésicos tópicos y/o infiltrados para una mayor comodidad del paciente durante el tratamiento. Además, la mayoría de los preparados comerciales ya incluyen lidocaína en su composición.
Cuidados post-tratamiento
- Frío local para aliviar molestias y edema en la zona donde se ha infiltrado el relleno.
- Evitar tocar la zona tratada, masajes locales, tratamientos de radiofrecuencia y depilación con cera.
- Evitar ejercicio físico intenso y la exposición solar, toma de alcohol y antiinflamatorios.
- Realizar una limpieza facial suave adecuada.
2 comentarios
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.


















