Quirónsalud
Blog del equipo de Cardiología del Hospital La Luz
- 20244sep
El microbioma intestinal y la salud cardiovascular
A pesar de los grandes avances en la reducción de enfermedades cardiovasculares (ECV) gracias a la modificación de los factores de riesgo clásicos de ECV: tabaquismo, diabetes mellitus, dislipemia, hipertensión arterial y obesidad, quedan importantes riesgos residuales que controlar. Los descubrimientos recientes que vinculan el microbioma intestinal con la salud y las enfermedades cardiovasculares han ampliado nuestro conocimiento. Comprender cómo los nutrientes de la dieta pueden afectar la salud es un campo de investigación donde aún nos encontramos en un momento inicial, apenas conocemos la "punta del iceberg".
El microbioma intestinal compuesto por diferentes microorganismos puede utilizar diversos compuestos presentes en el tubo digestivo como la trimetilamina N-óxido (TMAO), ácidos grasos de cadena corta, y vías de ácidos biliares primarios y secundarios, para ingresar al sistema circulatorio a través de las células intestinales, y desde allí pueden modular la actividad inflamatoria, el estrés oxidativo y la actividad trombótica sistémica. El microbioma intestinal se estudia actualmente respecto a su potencial contribución en el síndrome metabólico (que incluye factores de riesgo clásicos de ECV) y enfermedades cardiacas como la insuficiencia cardíaca, fibrosis miocárdica y aterosclerosis coronaria.
La modulación del microbioma intestinal es una posible estrategia terapéutica de diversos factores de riesgo cardiovasculares. Actualmente, se pueden considerar como estrategias coadyuvantes, sin reemplazar las terapias farmacológicas ya establecidas con evidencia científica suficiente.
¿Qué son los probióticos?
Según la Organización Mundial de la Salud (OMS) se definen como microorganismos vivos tales como bacterias o levaduras, que, al ser administrados por vía oral en cantidades adecuadas, confieren beneficios saludables al huésped. Las cepas probióticas óptimas deben provenir de fuentes humanas, Inhibir la resistencia al ácido y la bilis, sobrevivir durante el tránsito gastrointestinal, adherirse a la membrana celular epitelial intestinal y producir sustancias antibióticas para combatir infecciones (etanol, peróxido de hidrógeno, bacteriocinas y ácidos orgánicos), todo ello con el objetivo de estabilizar la microflora intestinal. Es imperativo que los productos probióticos se sometan a pruebas exhaustivas para identificar y evaluar su dosificación y seguridad.
¿Qué son los prebióticos?
Se definen como el sustrato utilizado específicamente por la microbiota intestinal, que produce efectos beneficiosos para el huésped. Todas las moléculas que se clasifican como prebióticos caen en una de las dos categorías: carbohidratos que pueden ser metabolizados por la flora intestinal o fibra dietética fácilmente fermentable.
¿Qué son los simbióticos?
Son fórmulas de probióticos y prebióticos, que pueden ejercer colectivamente un efecto modulador sobre el microbioma intestinal.
¿Qué probióticos son beneficiosos para la salud cardiovascular?
Existen algunas revisiones sistemáticas y metaanálisis que han demostrado resultados favorables, modestos y aún insuficientes de los probióticos en el escenario de los factores de riesgo cardiovascular, asimismo, el conjunto general de evidencia es menos sólido en comparación con el de problemas gastrointestinales. Numerosos estudios se han centrado principalmente en el impacto de los probióticos, prebióticos y simbióticos en los factores de riesgo cardiovascular, incluyendo la dislipemia, hipertensión arterial y diabetes mellitus.
Probióticos en la dislipemia
La dislipemia es uno de los principales factores de riesgo de cardiopatía isquémica, siendo la primera causa de mortalidad en el mundo. Diferentes cepas de Lactobacillus plantarum y también de Lactobacillus reuterii han conseguido reducciones significativas de los niveles de colesterol LDL en ensayos clínicos aleatorizados, sin embargo, han sido reducciones modestas en comparación con otras estrategias potentes bien establecidas (estatinas, ezetimiba, ácido bempedoico, inhibidores de PCSK9 o tecnología de ARN, entre otros).
Probióticos en la hipertensión arterial
La hipertensión arterial determina una mayor resistencia para el corazón, que responde aumentando su masa muscular (hipertrofia ventricular izquierda). Esta hipertrofia puede ser perjudicial a largo plazo porque puede propiciar angina de pecho o arritmias. A pesar del componente genético de la hipertensión arterial (no controlable), la reducción de sal en la alimentación, la reducción del peso corporal y los diferentes fármacos antihipertensivos son estrategias bien establecidas para su manejo. En estudios pequeños, diferentes cepas de Lactobacillus plantarum han mostrado una reducción discreta en los valores de presión arterial sistólica y diastólica. Por otro lado, en ensayos clínicos de pequeño tamaño muestral, algunas fórmulas simbióticas han mostrado un buen control de la tensión arterial en el manejo de la preeclampsia ligera durante el embarazo.
Probióticos en la diabetes mellitus
La Diabetes Mellitus (DM) es una enfermedad con elevada prevalencia, que se encuentra asociada a un aumento de la morbimortalidad, principalmente por sus complicaciones cardiovasculares (cardiopatía isquémica e insuficiencia cardíaca) y renales, en el amplio espectro del síndrome cardio-reno-metabólico. Su manejo no farmacológico y sobretodo el farmacológico (arGLP-1, iDPP4, iSGLT2, entre otros) ha evolucionado en los últimos años con resultados de gran impacto. De manera complementaria, diferentes cepas de Lactobacillus, Bifidobacterias y compuestos prebióticos (por ejemplo, inulina enriquecida con oligofructosa) han mostrado resultados favorables en la mejoría del control metabólico y del perfil glucémico de estos pacientes, sobretodo en aquellos con sobrepeso u obesidad.
La interacción entero-cardio-metabólica es un campo de investigación amplio y en pleno crecimiento. El aumento de su investigación respecto al control de los factores de riesgo cardiovascular puede permitir en un futuro mejorar el abordaje terapéutico de los mismos.
Por el doctor Ricardo Mori, cardiólogo del Hospital Universitario La Luz.
0 comentarios - 20241jul
Resonancia magnética cardiaca
¿Qué es la resonancia magnética?
La resonancia magnética es una prueba de imagen que usa una combinación de campos magnéticos y ondas de radiofrecuencia para obtener imágenes del cuerpo. En el caso del corazón nos permite ver su anatomía, la función global, las alteraciones de movimiento segmentario, función de las válvulas, calcular flujos y volúmenes y características de los tejidos del corazón.
¿Qué inconvenientes tiene la prueba?
La resonancia magnética puede ser algo incomoda ya que es de duración larga (alrededor de 45 min) durante los cuales hay que mantenerse en la misma posición. El espacio es relativamente algo pequeño por lo que algunas personas pueden sentir algo de claustrofobia, si bien los sistemas modernos suelen ser más amplios. Además el aparato hace ruido, si bien se proporcionan cascos para aislar parcialmente.
Sin embargo los inconvenientes son mínimos para la amplia información que proporciona la prueba.
¿Podría realizase un estudio del corazón en una resonancia magnética abierta?
No, lamentablemente las resonancias magnéticas abiertas no tienen la suficiente potencia para obtener las imágenes necesarias para este tipo de estudios.
¿Usa radiación la resonancia magnética?
No, además del campo magnético las ondas que usa esta prueba están en el rango de la radiofrecuencia, es decir, son ondas de baja energía (similar a las ondas de los aparatos de radio) al contrario que los rayos X usados en otros campos de la Radiología.
¿Hay que usar contraste en la prueba?
En la mayoría de los casos si, ya que es fundamental para ver las características del músculo del corazón. En casos puntuales, según lo que se busque ver en el estudio (dilatación de aorta, circuitos anómalos, estudio de válvulas…) podría no administrarse, renunciando al estudio del tejido antes mencionado.
No obstante el contraste de la resonancia, basado en gadolinio, es seguro, con una incidencia muy baja de reacciones alérgicas y puede administrarse sin problema en pacientes con alergia a contraste yodado.
¿Puedo hacerme la resonancia si soy portador de implantes/dispositivos?
En la mayoría de los casos sí, siempre y cuando no estén compuestas de materiales ferromagnéticos (que se vean alterados por imanes). Las prótesis óseas de titanio, las prótesis valvulares modernas y los stent coronarios son compatibles con la prueba. Asimismo los marcapasos/desfibriladores implantables modernos también son compatibles, si bien requieren un cambio de configuración previo a la realización de la prueba.
En cualquier caso informe a su médico de cualquier cuerpo extraño que porte. Igualmente los técnicos de radiología, antes de iniciar la prueba le interrogarán sobre ello antes de comenzar.
¿Cómo puedo ayudar a la obtención de las imágenes?
Lo más importante es no moverse y seguir las instrucciones de respiración. En la mayor parte de la obtención de imágenes se pide que coja aire, lo suelte y se mantenga durante unos segundos en ese estado.
Por el doctor Alejandro Cebollada, especialista en Cardiología
0 comentarios - 20243jun
“Mi cardiólogo me ha indicado un anticoagulante” 10 preguntas más frecuentes en consulta.
- ¿Qué es un anticoagulante?
R: son fármacos que impiden la coagulación de la sangre. La formación de coágulos, depende de un mecanismo complejo que previene el sangrado tras sufrir un daño, sin embargo en ocasiones la formación de coágulos, puede desencadenar un infarto de miocardio, un ictus, o formación de trombos dentro de las cavidades del corazón, por lo que estos fármacos cumplen una función fundamental de evitar tanto la formación de coágulos, así como evitando su crecimiento y/o su disolución en el caso de que se haya formado alguno.
- ¿El Adiro también es un anticoagulante?
R: no, el Adiro pertenece a los medicamentos de los antiagregantes plaquetarios, evitan que las células sanguíneas llamadas plaquetas se agrupen para evitar la trombosis vascular, mientras que los anticoagulantes como el sintrom, actúa impidiendo la formación de fibrina.
- ¿Hay diferentes tipos de anticoagulantes?
R: sí, el más conocido es el llamado Sintrom o acenocumarol, también está disponible el aldocumar o warfarina, estos son fármacos de uso oral que actúan sobre la vitamina K, necesaria para que funcione parte del mecanismo de la coagulación, se utilizan a largo plazo para evitar complicaciones tromboembólicas.
Otro grupo de fármacos para uso oral, son los llamados anticoagulantes de acción directa, por mucho tiempo conocidos como nuevos anticoagulantes, pero ya no son tan nuevos, en este grupo se incluye el dabigatran, rivaroxaban, apixaban y edoxaban, actúan bloqueando el sistema de anticoagulación en un punto específico, que no tiene relación con la vitamina K, por ello con una dosis dosis fija de una o dos veces al día, sin necesidad de realizar controles de hemostasia, dado que la concentración del fármaco en sangre es más previsible y estable.
- ¿Cuándo está indicado tomar un anticoagulante?
R: están indicados de forma preventiva, en patologías cardiovasculares, que tienen un elevado riesgo de producir fenómenos tromboembólicos, como en las arritmias cardíacas: fibrilación auricular y flutter auricular. También tras haber presentado alguna enfermedad como consecuencia de un trombo como infarto de miocardio, ictus, tromboembolismo pulmonar, trombosis venosa profunda. Además en pacientes que se las ha intervenido del corazón con el implante de una prótesis valvular.
- ¿Eso significa que el cardiólogo me ha encontrado una enfermedad muy grave?
R: de las patologías anteriormente comentadas, no todas se presentan de forma g rave, ni son indicativo de que se padece de algo mortal, simplemente puede tratarse de que es necesario prevenir la formación de un trombo.
- ¿Cómo sé cuál debo tomar yo?
R: En general actualmente los cardiólogos tienden a indicar para tratamiento crónico anticoagulantes orales de acción directa, por diferentes ventajas en comparación con los inhibidores de la vitamina K, mientras que éstos son de obligada indicación en pacientes con prótesis valvulares mecánicas, donde no son eficaces los de acción directa.
- ¿Qué cuidados debo tener al tomar un anticoagulante?
R a continuación se comentan una serie de recomendaciones que son importantes tener en cuenta: - Se deben tomar siempre a la misma hora para evitar olvidos. - Se debe tomar la dosis indicada por su médico, no se debe cambiar por cuenta propia, ya que se corre el riesgo de sangrados o de aparición de trombo. – en caso de olvidarse una dosis, tomarla lo antes posible y si se da cuenta al día siguiente tome su dosis habitual, no doble la dosis, lo ideal es evitar olvidos. – Hay que tener cuidados con la toma de otros medicamentos que pueden aumentar la acción de los anticoagulantes, como los antiinflamatorios, el ácido acetil-salicílico y sus derivados. – En caso de tomar inhibidores de vitamina K será necesario realizar una prueba de sangre llamada INR, y según el resultado, su médico indicará cambios en la dosis, mientras que con los de acción directa el INR no es necesario, pero sí una analítica al menos una vez por año, para vigilar la función renal y decidir cambiar la dosis. – Evitar bebidas alcohólicas. – Prohibidas inyecciones profundas como las intramusculares. – Consultar siempre a su médico con una semana de antelación ante cualquier cirugía, extracción dental o cualquier prueba invasiva (como colonoscopia, endoscopia, biopsia). – En caso de aparición de sangrados leves, hematomas, deposiciones oscuras, consultará a su médico lo antes posible, si el sangrado es abundante debe acudir a urgencias. –En caso de aparición en forma brusca de trastornos de la marcha, el habla, cefalea intensa, trastornos de visión, también acudirá a urgencias. Si se sospecha de embarazo, solicitará valoración médica.
- ¿Durante cuánto tiempo tendré que tomar esta medicación?
R: la indicación habitual es de forma crónica, en algunas patologías y según la evolución su médico podría tomar la decisión de suspender la medicación, pero es una decisión que requiere en forma obligatoria valoración médica, en ningún caso, es una decisión propia del paciente, ya que puede implicar un alto riesgo.
- ¿Qué debo hacer si estoy tomando un anticoagulante y tengo una cirugía programada?
R: Se debe poner en contacto con el médico encargado de su anticoagulación, con una semana de antelación para que dé la pauta a seguir. La pauta es variable según el anticoagulante que esté tomando, sea de acción directa o inhibidor de la vitamina K.
- ¿Puedo dejar de tomar ésta medicación por mi cuenta?
R: No está recomendado bajo ningún concepto suspender la medicación sin consultar con su médico encargado de la anticoagulación, en todo momento será necesario la valoración médica para decidir suspender dicha medicación.
Dr. Jefferson Salas especialsita en Cardiología de la UICAR
0 comentarios - 20246may
¿Qué es la endocarditis?. Todo lo que debes saber
Existe una enfermedad que consiste en la infección del revestimiento interno de las cavidades y las válvulas del corazón, llamada endocarditis. Si bien es rara, puede poner en riesgo la vida y tener complicaciones graves ya que afecta la estructura y el funcionamiento del corazón, pero si se diagnostica de forma precoz, puede curarse sin secuelas. Por este motivo es fundamental saber quiénes están en riesgo, como sospecharla para solicitar atención médica precoz, y lo más importante, como prevenirla.
Factores de riesgo
La infección se produce por gérmenes (bacterias, hongos...) presentes de forma normal en la piel, la boca, sistema genitourinario o digestivo; que pueden ingresar al torrente sanguíneo, viajar hasta el corazón, y una vez allí, adherirse a los tejidos, especialmente cuando son anormales o artificiales. Es menos frecuente que suceda en corazones normales, pero sigue siendo una posibilidad si hay factores que favorezcan la entrada de gérmenes a la sangre o la debilidad del sistema inmune. Tomando en cuenta lo previo, los factores que favorecen una endocarditis son:
• Tener más de 60 años.
• Portar válvulas cardíacas artificiales. Las llamadas prótesis son más susceptibles a que los gérmenes las afecten
• Tener válvulas cardíacas dañadas. Antecedentes de enfermedades como la fiebre reumática, endocarditis pasadas; o válvulas con estrecheces o insuficiencias que han requerido cirugía
• Defectos cardíacos congénitos (válvula bicúspide)
• Dispositivo cardíaco implantado (marcapasos, desfibriladores).
• Consumo de sustancias ilegales intravenosas. Las inyecciones repetidas sin esterilización adecuada favorecen la entrada de las bacterias de la piel a la sangre
• Mala higiene dental. Las bacterias que crecen en la boca pueden ingresar al torrente sanguíneo a través de un corte en las encías, como los que se realizan en algunos procedimientos dentales o los que pueden suceder si en tejido esta en mal estado
• Uso de catéter permanente. Hay personas que portan catéteres venosos a largo plazo para administración de medicación por otras enfermedades. Al estar colocado mucho tiempo y tener contacto con la piel, aumenta el riesgo de endocarditis.
Síntomas
Los síntomas de la endocarditis pueden variar de una persona a otra. Puede desarrollarse lenta o repentinamente en función del tipo de germen que esté provocando la infección y de si hay o no otros problemas cardiacos. Si no se recibe un tratamiento inmediato, la endocarditis puede dañar o destruir las válvulas cardíacas, Requiere tratamiento con antibióticos endovenosos por tiempos muy prolongados o, en casos seleccionados, cirugía cardiaca. Si se tienen factores de riesgo para la enfermedad y desarrolla los siguientes síntomas, deberá acudir a su médico lo antes posible.
• Un soplo nuevo en el corazón
• Síntomas similares a los de la gripe, como fiebre, escalofríos y dolores musculares/articulares, pero que duran más de 10 días o no mejoran con analgésicos habituales
• Dolor en el pecho al respirar
• Sudoraciones nocturnas
• Falta de aire
• Hinchazón en los pies, las piernas o abdomen
• Pérdida de peso sin causa aparente
• Manchas o bultos de color rojo, morado o marrón en las plantas de los pies o en las palmas de las manos
• Pequeños sangrados bajo las uñas
• Manchas redondas pequeñas en la piel, planas y que no pierden color al presionarlas (Petequias).
Prevención
Debemos conocer bien los factores de riesgo que nos hacen vulnerables para poder tomar medidas que reduzcan la entrada de gérmenes en la sangre.
• Aprenda a identificar los posibles signos y síntomas de la endocarditis. Consultar al médico y realizar un diagnostico precoz puede evitar complicaciones graves.
• Buena higiene dental. Cepillarse los dientes, usar hilo dental y realizarse exámenes dentales regulares evita sobrecrecimientos bacterianos o lesiones en la boca.
• Mantener la piel sana. Limpie la piel de forma regular. Lave sus heridas y manténgalas limpias hasta que sanen. Si se realiza tatuajes, piercings o procedimientos cosmeticos, que sea en sitios de confianza con adecuada higiene.
• No consumir drogas intravenosas ilícitas. Las agujas sucias o las punciones frecuentes aumentan el riesgo de endocarditis
• Antibióticos preventivos. Ciertos procedimientos médicos en zonas como la piel, el aparato digestivo o genitourinario, al igual que dentales, pueden permitir el ingreso de bacterias en el torrente sanguíneo. Si tiene cualquier tipo de condición cardíaca que lo predisponga a la endocarditis, hable con su cardiólogo, dentista y otros especialistas médicos sobre los riesgos y pregunte si necesita profilaxis antibiótica. La profilaxis suele consistir en la toma única de antibiótico 30-60 minutos antes del procedimiento.
Por la doctora Laura Espinosa
Especialista en Cardiología del Hospital Quironsalud Sur
0 comentarios - 20241abr
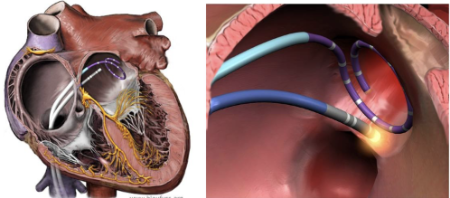
Me han recomendado realizarme una ablación de fibrilación auricular. ¿En qué consiste?
La fibrilación auricular (FA) es una arritmia con incidencia al alza en nuestro medio, tratándose de la más frecuentemente diagnosticada en España. Se estima que en nuestro país hay un millón de pacientes con FA, con una prevalencia en mayores de 80 años que supera el 17%. Las principales consecuencias de la FA son por un lado los síntomas derivados de la irregularidad del latido cardiaco y tendencia a la taquicardia (palpitaciones, ahogo, dolor de pecho…) y por otro lado un aumento del riesgo de presentar fenómenos tromboembólicos, fundamentalmente ictus. Por ello muchos pacientes con FA recibirán tratamiento anticoagulante y distintos tratamientos antiarrítmicos.
Entre los tratamientos antiarrítmicos disponemos de dos opciones, que pueden emplearse de forma independiente o en combinación: los fármacos antiarrítmicos y la ablación.
La ablación de FA es un tratamiento incorporado a la práctica clínica desde inicios de la década de los 2000, por lo que se dispone de una amplia experiencia en su uso. Ha demostrado ser el tratamiento más eficaz para la prevención de las recurrencias de FA, aunque no es una opción apropiada para todos los pacientes. Las probabilidades de éxito de este tratamiento están cerca del 70% para pacientes con FA paroxística (episodios relativamente cortos y autolimitados) y del 50% para pacientes con FA persistente (episodios más largos o que requieren intervención médica para su terminación). Los pacientes con más probabilidades de beneficiarse a largo plazo de una ablación de FA son aquellos con menor tiempo de evolución de la patología y aquellos que no han desarrollado cambios estructurales en su corazón derivados de la presencia de la arritmia (dilatación auricular izquierda). El beneficio fundamental esperable de una ablación de FA es la mejoría en la calidad de vida derivada del control de los síntomas, mientras que aún no se ha podido demostrar de forma consistente una reducción en las complicaciones tromboembólicas ni en la mortalidad de los pacientes (salvo en un grupo seleccionado de pacientes con disfunción ventricular izquierda grave).
La ablación de FA consiste en la realización de unas lesiones alrededor de las venas pulmonares (ablación de venas pulmonares) para obtener un bloqueo de la conducción del impulso eléctrico cardiaco entre éstas y el resto del tejido cardiaco. Para ello se introduce a través de una punción en la vena femoral un catéter que se avanzará hasta la aurícula izquierda que administrará con distintos tipos de energía (frío o "crioablación", calor o "radiofrecuencia" o energía no térmica en el caso de la ablación por "campo pulsado"). El procedimiento se realiza bajo sedación o anestesia general y puede realizarse tanto de forma ambulatoria como con una noche de ingreso en el hospital, tras lo cual el paciente puede incorporarse a su actividad habitual desde el día siguiente e incluso a la práctica deportiva en un plazo inferior a una semana. Tras el procedimiento se recomienda a los pacientes recibir tratamiento anticoagulante durante al menos dos meses. Los riesgos relacionados con la ablación de FA son bajos (por debajo del 5%) siendo excepcional la aparición de complicaciones graves como ictus o muerte.
En conclusión, la ablación de las venas pulmonares es un procedimiento eficaz y seguro para el control de los síntomas derivados de la fibrilación auricular.
Por el doctor Angel Miracle especialista en Cardiología de la UICAR
0 comentarios
CardioBlog es el resultado del esfuerzo de un equipo de profesionales altamente motivados en resolver numerosas interrogantes y problemas de la vida diaria en pacientes cardiológicos; y facilitar consejos a aquella población sana interesada en mejorar sus hábitos de vida y controlar sus factores de riesgo cardiovascular. Nuestro objetivo es combinar la experiencia clínica con las últimas actualizaciones científicas en cardiología y prevención cardiovascular, para ayudar a resolver preocupaciones habituales de la población en riesgo.
 2.025
2.025
 2.024
2.024
 2.023
2.023
 2.022
2.022
 2.021
2.021
 2.020
2.020
- Me han diagnosticado Fibrilación Auricular: ¿qué debo saber?
- Recomendaciones cardiovasculares para la práctica del buceo recreativo
- Prevalencia de las Enfermedades Valvulares Cardíacas: Nuevos tratamientos
- Me han diagnosticado un problema en una válvula, ¿qué significa?
- Soy portador de marcapasos, ¿puedo hacer revisiones desde casa?
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.