Quirónsalud
Blog del equipo de Cardiología del Hospital La Luz
- 20203nov
¡He tenido un síncope! ¿Debo Consultar?
El síncope es una causa frecuente de consulta médica con importantes implicaciones diagnósticas, aunque en la mayoría de los casos es la manifestación de una entidad benigna, en ocasiones puede ser síntoma de patologías mas graves. Por lo tanto es fundamental una correcta valoración médica para intentar determinar la causa. De hecho se considera que el principal factor que condiciona un peor pronóstico en un paciente con sincopes es no estudiar la causa de los mismos y especialmente una causa cardiológica de los mismos.
Se define como sincope a aquella pérdida súbita y temporal de la conciencia y del tono postural, debido a una disminución repentina del flujo sanguíneo cerebral. La mayoría de los síncopes aparecen sin que exista una enfermedad asociada. La causa más frecuente del síncope es una reacción vasovagal y sólo en un bajo porcentaje es debido a problemas cardiovasculares o neurológicos.
El síncope vasovagal ocurre cuando se desencadena un reflejo desproporcionado en reacción a determinados factores desencadenantes, como ver sangre, sentir mucha angustia emocional, un dolor intenso... este reflejo nervioso vagal hace que la frecuencia cardíaca y/o la presión arterial disminuyan abruptamente. Como consecuencia, el flujo sanguíneo al cerebro disminuye y genera unos síntomas premonitorios de malestar y mareo intenso (presíncope) que si prosiguen pueden terminar en la perdida de conciencia (sincope). A veces el reflejo es muy rápido y el paciente no es capaz de reconocer los pródromos resultando en un síncope más o menos brusco. En general, el síncope vasovagal es inofensivo y no requiere tratamiento mas allá de unas importantes recomendaciones para intentar reducir los episodios o minimizar sus consecuencias.
Sin embargo, en otras ocasiones el sincope puede ser la manifestación de una patología cardiológica grave. El mecanismo en estos casos puede ser por un enlentecimiento severo de la frecuencia cardiaca que genere la falta de latidos necesarios para garantizar la perfusión sanguínea del cerebro. Así sucede en los trastornos de la conducción eléctrica del corazón que aparecen frecuentemente con el envejecimiento. Generalmente existen síntomas premonitorios como mareos fugaces que frecuentemente son banalizados hasta que finalmente desembocan en un síncope. En estos casos, el diagnóstico puede ser un reto pues los trastornos pueden ser fugaces y no estar presentes cuando el paciente es evaluado por los servicios sanitarios. Cuando finalmente son diagnosticados el tratamiento de estos trastornos implica el implante de un marcapasos que corrige de una manera eficaz el defecto y mejora el pronóstico y calidad de vida de estos pacientes. En otras ocasiones, el mecanismo son ritmos excesivamente rápidos, tan rápidos que impiden que el corazón se llene y los latidos bombeen efectivamente sangre al cerebro. Así sucede en arritmias que padecen pacientes con patología cardiaca como infartos, prótesis valvulares o ciertas cardiopatías familiares. Igualmente en estos casos el diagnóstico puede ser un reto por manifestarse de nuevo de manera fugaz.
Sin duda, el mensaje mas importante para un paciente que haya padecido un sincope es que sea valorado y estudiado cardiológicamente y ante la sospecha de una causa arrítmica (bradicardias o taquicardias severas) sea remitido a una Unidad de Arritmias con experiencia para completar el estudio y proporcionarle el mejor consejo y tratamiento.
Dr. Juan Benezet
Unidad de Arritmias del Hospital La Luz
0 comentarios - 20201oct
Sufrir del corazón en tiempos de Pandemia
Si usted padece del corazón o ha sufrido un infarto al miocardio sabe lo difícil que es tratar con su enfermedad incluso en tiempos normales.
Con los repuntes de nuevos casos de COVID y la tensa situación que vive nuestro país usted puede llegar a sentir sensación de abandono, pero es nuestro deber decirle que no se encuentra solo.
En esta ocasión queremos impartir una breve información de cómo mantenerse sano a usted y los suyos.
Primero que nada debe aplicar las medidas básicas y generales para evitar enfermarse: lavarse las manos frecuentemente con gel hidroalcohólico o con agua y jabón por al menos durante 20 segundos, cubrirse nariz y boca con el codo al toser o estornudar, evitar tocarse la nariz, ojos o boca, vacunarse contra la gripe.
Además de estas medidas las personas que padecen del corazón deben tomar en cuenta medidas adicionales para permanecer sanos, básicamente el manejo de problemas de corazón durante tiempos de pandemia es igual que en tiempos normales, se deben mantener los pilares básico: mantener hábitos cardiosaludables, evitar situaciones de estrés, no interrumpir su tratamiento médico sin previa consulta con su cardiólogo, usar mascarilla al salir a la calle y por supuesto, se debe continuar con el distanciamiento social (medida básica para evitar la dispersión y contagiarse de COVID-19),
Es muy importante que sepa que aun en estos tiempos se puede sufrir de un infarto o un ictus, estas son emergencias medicas donde el tiempo vale oro para limitar daño irreversible, por lo que es muy importante no ignorar dichos síntomas y consultar el servicio de urgencias en caso de sospecha, los hospitales cuentan con un circuito apto para protegerlo de contraer COVID.
Aunque todavía seguímos aprendiendo de esta nueva enfermedad, usted debe saber que no existe evidencia que ninguna de las medicaciones que usted podría estar tomando lo hacen mas susceptible de contraerla; de hecho, interrumpir su medicación puede ocasionarle más consecuencias que si usted contrae COVID-19. Por lo que recomendamos consultar en caso de dudas o hacer cambios en su tratamiento habitual. Para facilitar la atención médica continuada la medicina ha avanzado grandes pasos estos meses facilitando además a los pacientes la posibilidad de telemedicina herramienta muy útil para consultar miedos, síntomas y actitudes ante esta situación excepcional.
Dra. Angélica Romero Daza
Especialista en Cardiología del Hospital La Luz
0 comentarios - 20201sep
Pacientes portadores de marcapasos y resonancia magnética
Actualmente, muchos pacientes son portadores de lo que en cardiología se conoce como un dispositivo de estimulación, o más comúnmente, marcapasos. Estos dispositivos son variados en función, material y tamaño; pero todos (o al menos la inmensa mayoría) tienen dos características en común: se encuentran alojados debajo de la piel y tienen cables que alcanzan el corazón, y a través de estos cables se modifica la conducción ("electricidad") del corazón.
A la hora de realizar una resonancia magnética, de cualquier región del cuerpo, a un paciente portador de un marcapasos, surgen varios problemas. La resonancia es un método diagnóstico que utiliza fuertes campos magnéticos (de ahí su nombre) para estudiar las estructuras del cuerpo humano. Por tanto, los materiales ferromagnéticos y los dispositivos con circuitos internos pueden verse alterados si entran en contacto con este campo magnético. Por suerte, gracias a la tecnología actual, la mayoría de los dispositivos que se implantan son lo que llamamos "compatibles con resonancia".
Pero ¿qué quiere decir compatibles?
En el campo de la cardiología, compatible quiere decir que es seguro realizar el procedimiento siempre bajo una serie de condiciones.
Entonces, ¿si llevo un marcapasos, debo conocer estas condiciones? La respuesta, por suerte, es no. Lo que debe saber, y así se lo debería hacer saber el médico que le haya implantado el dispositivo, es si es compatible o no. Y eso debe estar siempre reflejado en un informe, o en caso de no tenerlo, en la tarjeta europea de identificación de paciente con marcapasos aparece el modelo del marcapasos (y entonces se puede hacer una búsqueda rápida de las características de este). Esto es muy importante que lo haga saber al médico que le prescribe la prueba, porque no sería la primera vez que al llegar al hospital para realizar la prueba se encuentre con que no se la van a hacer por llevar un marcapasos (¡aun siendo compatible!).
Así, de manera práctica, esto es lo que debería hacer siempre que le piden una resonancia magnética:
- Comunicar al médico que le prescribe la prueba que es portador de marcapasos y enseñarle el informe del implante, donde debe estar reflejado si es compatible o no.
- Si el marcapasos no es compatible no es seguro realizar la prueba. Su médico debe buscar otras alternativas.
- En caso de no saber si es compatible o no, consulte en Cardiología y aporte la tarjeta europea de identificación.
- Si ha perdido la tarjeta de identificación, debe solicitar una copia en el centro que le implantó el marcapasos.
- Una vez estemos seguro de que es compatible, se debe programar la cita de la prueba de forma coordinada con el Servicio de Cardiología, ya que el dispositivo requiere unos ajustes antes y después.
Dr. Guillermo Alonso Déniz
Especialista en Cardiología Hospital La Luz
0 comentarios - 20204ago
¿Qué es un soplo cardiaco?
- Definición y diagnóstico
Los sonidos normales del corazón se producen por el cierre de las válvulas cardiacas. Estos sonidos se escuchan con un fonendoscopio. Cuando se produce una turbulencia por aceleración de la sangre, se produce un sonido añadido que es silbante, como un soplido y es lo que denominamos "soplo".
Los soplos se diagnostican con la auscultación cardiaca, que es parte de la exploración física rutinaria que se realiza en una revisión médica. Es común que para escuchar mejor un soplo, haya que colocar al paciente en diferentes posiciones o incluso hacer algún tipo de maniobra sencilla en la consulta.
- Causas
Los soplos se pueden tener desde el nacimiento (por un problema congénito) o bien desarrollarse a lo largo de la vida (por "envejecimiento" de las válvulas, por haber padecido fiebre reumática…).
Tener un soplo no indica que padezcas una enfermedad de corazón, pero hay que estudiarlo. De hecho, un número importante de los soplos cardiacos son inofensivos (se les denomina "inocentes" o "funcionales") y son comunes en niños y adolescentes.
En otras ocasiones un soplo se debe a enfermedades no cardiacas o circunstancias en las que hay un aumento de la velocidad de la sangre, que genera turbulencias. Por ejemplo, en estados febriles, anemia, el embarazo, la actividad física, el hipertiroidismo, momentos de crecimiento muy rápido como la adolescencia…
Pero hay ocasiones en las que un soplo es la manifestación de una patología cardiaca, ya sea por un estrechamiento de las válvulas (que denominamos estenosis), por un defecto en su cierre (que denominamos insuficiencia) o por un defecto en los tabiques que separan las cámaras cardiacas y que requiere un estudio más en profundidad.
- Síntomas y pruebas complementarias
La mayoría de las personas que tiene soplos cardiacos no tienen ningún tipo de síntoma y se diagnostican en una exploración física rutinaria cuando les auscultan con el fonendoscopio.
En otras ocasiones los soplos aparecen asociados con síntomas como ahogo, fatigabilidad, pérdida de conocimiento, dolor de pecho o aparición de coloración azulada de la piel (lo que se denomina cianosis)
Para determinar si un soplo es inocente o no, así como conocer la relevancia de la patología cardiaca que lo produce ( si la hubiese), su médico es probable que le solicite alguna prueba complementaria como:
- Electrocardiograma: para determinar la presencia de arritmias o agrandamiento de las cámaras cardiacas
- Radiografía de tórax: valorar agrandamiento del corazón y datos que sugieran comunicaciones anormales entre las cámaras cardiacas
- Ecocardiograma: es una prueba fundamental pues hace una valoración exhaustiva de las cámaras cardiacas, las válvulas y los flujos de la sangre dentro del corazón. Permite documentar defectos de nacimiento y adquiridos y da una valoración de la gravedad del problema, en caso de haberlo.
- Tratamiento
Los soplos inocentes no requieren ningún tratamiento ni cambio en los estilos de vida y tienden a desaparecer a lo largo de la vida.
Por otra parte, en función del defecto cardiaco que produzca el soplo y de su gravedad, se podrá realizar un seguimiento periódico, con recomendaciones en el estilo de vida y la práctica deportiva o bien plantear la corrección del mismo cuando la patología sea grave y/o muy sintomática (cambiar una válvula, cerrar una comunicación anómala entre cámaras cardiacas…) con cirugía o bien con técnicas de Hemodinámica.
Dr. Cristian Iborra
Especialista en Cardiología
Hospital La Luz
0 comentarios - 20201jul
¿Qué diferencia hay entre una angina de pecho y un infarto del miocardio?
La Angina de pecho y el Infarto Agudo del Miocardio son formas distintas de un mismo conjunto de enfermedades cardiovasculares conocido como Cardiopatía Isquémica.
El corazón es el músculo que bombea la sangre rica en oxígeno y nutrientes al resto de los órganos y tejidos. Para poder contraerse y funcionar adecuadamente, también el músculo cardiaco (miocardio) tiene que recibir continuamente oxígeno y nutrientes, los cuales están proporcionados por las arterias coronarias, las cuales nacen de la aorta y que, como un sistema de tuberías, llevan sangre al miocardio.
Cuando por algún motivo no llega la sangre suficiente a una parte del miocardio, se produce isquemia, que se define como un estado de sufrimiento de las células que forman el miocardio por falta de oxígeno y materias nutritivas en la parte afectada.
Cuando el estado de isquemia es transitorio y no llega a producirse muerte de células cardiacas, llegando a causar de todas formas dolor torácico, se habla de angina de pecho. Sin embargo, si la isquemia se prolonga, puede llegar a provocar la muerte irreversible de las células cardiacas, situación que se define como infarto. Por tanto, el infarto del miocardio se define como la muerte de las células cardiaca causado por un estado de isquemia prolongado, es decir cuando durante un cierto periodo de tiempo no llega la sangre y los nutrientes suficientes al miocardio.
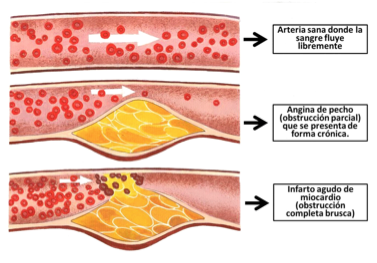
La causa principal de la angina y del infarto del miocardio es la obstrucción de una o más arterias coronarias. Como se ha dicho anteriormente, las arterias coronarias son como tuberías y si se acumulan productos de descarte o suciedad en su interior, se produce un estrechamiento y un atasco que no deja pasar la sangre suficiente a una parte del musculo cardiaco. En el caso de las arterias, esto se produce sobre todo por depósitos de colesterol, además de otros productos de descarte (lípidos, calcio y células inflamatorias), en las paredes de los vasos, depósito que suele ser progresivo, aunque se puede acelerar en presencia de factores de riesgo cardiovasculares clásicos como el tabaco, el colesterol, la diabetes y la hipertensión.
Cuando el estrechamiento de las arterias es suficiente para causar una falta transitoria de oxigeno a una parte del miocardio, se produce una angina de pecho, es decir un dolor intenso que se describe en la mayor parte de las ocasiones como una opresión o malestar en el centro del pecho o en la boca del estomago, que se puede extender hasta los brazos (sobretodo izquierdo), la mandíbula o la espalda, acompañándose en ocasiones de falta de aire, una marcada ansiedad o angustia, sudoración, mareo y palidez.
Si la arteria no está del todo obstruida y el estrechamiento ha sido progresivo, la angina se suele desencadenar por el esfuerzo o en situaciones de estrés y aliviarse en reposo, sin llegar a causar muertes de las células cardiacas.
Sin embargo, cuando la obstrucción es repentina y total, se produce el Infarto Agudo del Miocardio, que se puede considerar como la manifestación más aguda y severa de la angina de pecho y en el que sí hay muerte irreversible de células cardiacas.
Los síntomas del Infarto Agudo del Miocardio son parecidos a los de la angina de pecho, aunque generalmente de comienzo brusco, más prolongados y que no ceden con el reposo.
Aunque la manifestación típica del infarto es un dolor en el centro del tórax opresivo (como una sensación de un peso en el centro del pecho o de un puño que retuerce el corazón), existen otras formas de presentación "menos típicas", sobre todo en pacientes diabéticos, mayores o en mujeres. Se puede manifestar como una sensación repentina de angustia y de malestar general, o presentarse con nausea y vómitos, dependiendo de la localización del infarto y de la arteria que se ha obstruido.
Por estos motivos, es importante que ante la aparición de síntomas bruscos y prolongados, que no mejoran con el reposo o con analgésicos convencionales, se contacte rápidamente con un servicio médico urgente para que se realicen las pruebas necesarias para descartar un infarto y empezar tratamiento lo antes posible.
Tanto una angina de pecho de reciente aparición como el infarto son dos importantes urgencias médicas. En particular el manejo del infarto tiene que ser rápido y considerarlo una carrera contra el tiempo, ya que más se tarda en diagnosticarlo y en tratarlo, más tejido cardiaco se muere de forma irreversible y más complicaciones podemos tener, tanto en la fase aguda en el momento mismo del infarto, como en la fase crónica de recuperación tras el infarto.
Puntos claves:
- Angina de pecho: dolor torácico causado por una falta transitoria de riego sanguíneo y de aporte de oxigeno a una parte del músculo cardiaco, habitualmente debido a un estrechamiento severo de una arteria coronaria que no está del todo ocluida. Suele desencadenarse por un esfuerzo o una situación de estrés y aliviarse con el reposo. No hay muerte de células cardiacas.
- Infarto Agudo del Miocardio: muerte irreversible de células cardiaca causada por una oclusión completa y repentina de una o más arterias coronarias. Los síntomas son parecidos a los de la angina de pecho, aunque de comienzo brusco, en reposo como con esfuerzo, de mayor duración, sin que se alivien con el reposo.
- Síntomas:
- Dolor torácico opresivo (como una sensación de un peso en el centro del pecho o de un puño que retuerce el corazón) o malestar en el centro del pecho o en la boca del estomago, que se puede extender hasta los brazos (sobretodo izquierdo), la mandíbula o la espalda. Puede acompañarse de falta de aire, una marcada ansiedad o angustia, sudoración, mareo y palidez. Presentación "atípica" en diabéticos, personas mayores o mujeres: ansiedad sin un claro motivo o desencadenante, cansancio brusco excesivo, náuseas, vómitos e indigestión...
- La Infarto Agudo del Miocardio y la angina de pecho de reciente aparición son urgencias médica y ante la aparición de síntomas hay que acudir a Urgencias para un pronto diagnóstico y tratamiento.
Dr. Daniele Gemma
Unidad de Hemodinámica Hospital La Luz
0 comentarios
CardioBlog es el resultado del esfuerzo de un equipo de profesionales altamente motivados en resolver numerosas interrogantes y problemas de la vida diaria en pacientes cardiológicos; y facilitar consejos a aquella población sana interesada en mejorar sus hábitos de vida y controlar sus factores de riesgo cardiovascular. Nuestro objetivo es combinar la experiencia clínica con las últimas actualizaciones científicas en cardiología y prevención cardiovascular, para ayudar a resolver preocupaciones habituales de la población en riesgo.
 2.025
2.025
 2.024
2.024
 2.023
2.023
 2.022
2.022
 2.021
2.021
 2.020
2.020
- Me han diagnosticado Fibrilación Auricular: ¿qué debo saber?
- Recomendaciones cardiovasculares para la práctica del buceo recreativo
- Prevalencia de las Enfermedades Valvulares Cardíacas: Nuevos tratamientos
- Me han diagnosticado un problema en una válvula, ¿qué significa?
- Soy portador de marcapasos, ¿puedo hacer revisiones desde casa?
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.