Quirónsalud
Blog de la Dra. Fernández Letamendi. Geriatría. Hospital Quirónsalud Zaragoza
- 202213dic
Recomendaciones para pacientes mayores que se van a intervenir de prótesis de cadera. Consejos generales
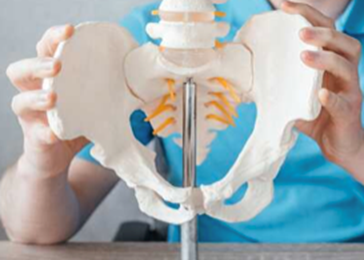 Hoy en día someterse a un recambio protésico es una de las intervenciones mas frecuentes a las que se puede someter un paciente a partir de los 70 años, y uno de los motivos de consulta en la Unidad de Geriatría.
Hoy en día someterse a un recambio protésico es una de las intervenciones mas frecuentes a las que se puede someter un paciente a partir de los 70 años, y uno de los motivos de consulta en la Unidad de Geriatría.Tomar la decisión irá orientada por el especialista en Traumatología y Ortopedia, que sabrá aconsejarnos cuando es el momento ideal para someternos a esta intervención. En el caso de la coxartrosis (artrosis de cadera), motivo habitual en mayores, este momento se plantea cuando la artrosis está avanzada y han fracasado los tratamientos médicos para el control del dolor, provocando limitación funcional en las actividades de vida diaria. Estar correctamente informado y no quedarse con dudas hará que se afronte la cirugía con menor ansiedad.
Antes de la Cirugía será valorado preanestésicamente. Se recomienda que acuda a todas las consultas con la medicación que toma actualizada y anotada, así como las alergias que se padecen y las intervenciones previas o enfermedades importantes Es muy importante que refiera si esta tomando medicaciones antiagregantes (como el ácido Acetil salicílico o el Clopidogrel) o anticoagulantes, ya que habrá que suspenderlos, algunos incluso varios días antes. En caso de anemias previas es conveniente tratarlas. Se aconseja encarecidamente dejar de fumar y bajar de peso en caso de sobrepeso. Así mismo deberá guardar unas 6h de ayuno previas a la cirugía, que incluyen el agua. Por norma general se le realizarán previamente unas "pruebas cruzadas", que consisten en la extracción de un tubo de sangre que permitirá analizar su grupo sanguíneo y compatibilidad para tener reservada sangre por si precisa alguna trasfusión durante la intervención o en el postoperatorio inmediato. Si se detectan patologías nuevas, especialmente a nivel cardiorrespiratorio, se valorará la necesidad de ser valorado previamente por el especialista correspondiente.
Normalmente la anestesia va a ser epidural, "de cintura para abajo", con sedación durante la intervención. Una vez finalizada la intervención, se le pasará a la sala de reanimación, y una vez valorada la estabilidad y adecuada situación, se le llevará de nuevo a la habitación. Se vigilará durante las horas posteriores especialmente que no haga retención de orina, más frecuente en pacientes con prostatismos o incontinencias previas.
La cirugía de recambio protésico de cadera es dolorosa, pero debe saber que existen fármacos para controlarla y usamos escalas de valoración del dolor durante el ingreso, que nos permiten tener el dolor perfectamente controlado individualizando el tratamiento.
En los pacientes con demencia previa o fragilidad importante, deberíamos individualizar la indicación de la intervención y consensuarla con el especialista que sigue a este paciente de manera continua, preferiblemente un geriatra. Es importante conocer el síndrome confusional , muy frecuente en estos pacientes y que puede condicionar mucho el éxito de la cirugía (ver apartado en este blog " A mi padre se le ha ido la cabeza: la importancia de conocer el delirium y como prevenirlo).
Al ingreso, nos atenderá el personal de enfermería que elaborará también una historia completa, en la que de nuevo le preguntaran por las medicaciones que toma en casa. No se deberá tomar ninguna medicación durante el ingreso por su cuenta, sólo la que le confirmen que tiene que tomar, que de manera general se le prescribirá y administrará durante el ingreso por parte de la farmacia hospitalaria.
En los días previos, es importante que su ritmo deposicional esté regulado, ya que es muy probable que debido a la inmovilidad pueda tener mas dificultades para evacuar. Si no hace deposición en las primeras 48h de la intervención refiéraselo al personal que le atiende, ya que muchas veces recomendamos laxante e incluso microenemas.
Una vez intervenido se nos realizará una analítica de control (especialmente para controlar la anemia postoperatoria y valorar el soporte necesario) y una radiografía de control postoperatorio. Tras ella y la exploración, el Traumatólogo nos autorizará poder apoyar el pie en el suelo y empezar a caminar. Es muy importante no realizarlo sin esta autorización del Traumatólogo porque puede condicionar el fracaso de la cirugía. Para deambular precisará ayuda de muletas o andador (habitualmente en mayores, más recomendado), que ya tendrá que traerse al hospital para poder iniciar allí la deambulación previa al alta. Si no queremos comprarlo, una opción puede ser alquilarlo.
El calzado deberá ser confortable, con sujección en empeine, con suela de goma antideslizante y no destalonado. Una vez autorizada la carga sobre la extremidad y la deambulación, se recomienda no permanecer sentado/a más de 30-45 minutos durante el día, al ponernos de pie alinear la pierna con el cuerpo (nunca meter el pie hacia a dentro) y caminar a ratos recorridos cortos y descansar.
Para usar el wc también es recomendable el uso de alzadores de wc y de asideros en el cuarto de baño ( zona ducha/wc).
Es importante recordar sentarse en silla alta y dormir a ser posible en cama alta y bocaarriba.
En casa, no nos olvidemos de quitar del suelo todo aquello que pueda suponer un obstáculo (alfombras, cables...) y tener cuidado con los suelos mojados.
Es probable que el Traumatólogo recomiende vendaje compresivo o tubular desde la raíz de dedos de pie a muslo, que ayuda a disminuir la inflamación y mejorar el retorno venoso.
Nos indicarán al alta en cuantos días se tienen que retirar las grapas. Se puede duchar a diario, pero secando posteriormente bien la herida, preferiblemente con un secador con aire frio (es muy importante que no quede húmeda). Se aplicará un antiséptico (clorhexidina o povidona yodada) y se recomienda poner un apósito que tape la cicatriz mientras se lleven las grapas.
No olvide que debe pincharse a diario heparina de bajo peso molecular, habitualmente en el abdomen (rotando de lado, a unos 5 cms lateral al ombligo y previa limpieza de la zona con antiséptico), hasta que su Traumatólogo la suspenda (normalmente el tratamiento dura mínimo 1 mes).
Antes de ingresar hay que tener pensado quien nos va a ayudar al alta. Hay que tener en cuenta que cuanto mas mayor, y sobretodo mas comorbilidad asociada, más nos costará recuperarnos. Aunque la cirugía sea un éxito, la anemización que provoca, las molestias, si hemos sufrido síndrome confusional, la inmovilidad…etc, hacen que al menos pase un periodo de 3-4 semanas para empezar a ser mas autónomo en el domicilio. Por eso la recomendación es que estén permanentemente acompañados en domicilio para ayuda y supervisión de actividades básicas de la vida diaria, hasta la completa recuperación. Algunas personas acuerdan con su familia una estancia temporal de 1-2 meses en un centro residencial para poder descargar estos cuidados.
ACUDA A SU HOSPITAL O MEDICO SI APARECE EN LOS DÍAS POSTERIORES TRAS ESTA INTERVENCIÓN :
- Temperatura igual o superior a 38º.
- Dolor que no remite con tratamiento médico
- Enrojecimiento, hinchazón y/o apósito manchado de líquido claro, sangre o pus.
0 comentarios - 20228mar
Recomendaciones para pacientes mayores que se van a intervenir de prótesis de rodilla
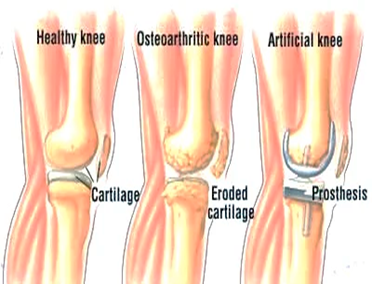 Hoy en día someterse a un recambio protésico es una de las intervenciones mas frecuentes a las que se puede someter un paciente a partir de los 70 años, y uno de los motivos de consulta en la Unidad de Geriatría.
Hoy en día someterse a un recambio protésico es una de las intervenciones mas frecuentes a las que se puede someter un paciente a partir de los 70 años, y uno de los motivos de consulta en la Unidad de Geriatría.Tomar la decisión irá orientada por el especialista en Traumatología y Ortopedia, que sabrá aconsejarnos cuando es el momento ideal para someternos a esta intervención. En el caso de la gonartrosis (artrosis de rodilla), motivo habitual en mayores, este momento se plantea cuando la artrosis está avanzada y han fracasado los tratamientos médicos. Estar correctamente informado y no quedarse con dudas hará que se afronte la cirugía con menor ansiedad.
Antes de la Cirugía será valorado preanestésicamente. Se recomienda que acuda a todas las consultas con la medicación que toma actualizada y anotada, así como las alergias que se padecen y las intervenciones previas o enfermedades importantes (ictus, hipertensión, diabetes, cardiopatía isquémica, EPOC, deterioro cognitivo, etc…). Es muy importante que refiera si esta tomando medicaciones antiagregantes (como el ácido Acetil salicílico o el Clopidogrel) o anticoagulantes, ya que habrá que suspenderlos, algunos incluso varios días antes. En caso de anemias previas es conveniente tratarlas. Se aconseja encarecidamente dejar de fumar (especialmente el día de la cirugía) y bajar de peso en caso de sobrepeso. Así mismo deberá guardar habitualmente unas 6h de ayuno previas a la cirugía, que incluyen el agua.
Normalmente la anestesia va a ser epidural, "de cintura para abajo", con sedación durante la intervención. Una vez finalizada la intervención, se le pasará a la sala de reanimación, y lo habitual es que en poco rato (unos 45’) se pueda pasar a la habitación ya despierto y movilizando las piernas. Suele costar algo más hacer micción y hay que vigilar este aspecto, porque en ocasiones se puede precisar de un sondaje evacuatorio (especialmente en pacientes con prostatismos o incontinencias previas).
La cirugía de recambio protésico de rodilla es una de las cirugías Traumatológicas mas dolorosas, pero debe saber que existen fármacos para controlarla y usamos escalas de valoración del dolor durante el ingreso. La intensidad del dolor suele ser máxima en las primeras horas postoperatorias pero se controla, y mejora, enseguida.
En los pacientes con demencia previa o fragilidad importante, deberíamos individualizar la indicación de la intervención y consensuarla con el especialista que sigue a este paciente habitualmente, preferiblemente un geriatra. Es importante conocer el síndrome confusional , muy frecuente en estos pacientes y que puede condicionar mucho el éxito de la cirugía (ver apartado en este blog " A mi padre se le ha ido la cabeza: la importancia de conocer el delirium y como prevenirlo).
Al ingreso, nos atenderá el personal de enfermería que elaborará también una historia completa, en la que de nuevo le preguntaran por las medicaciones que toma en casa. No se deberá tomar ninguna medicación durante el ingreso por su cuenta, sólo la que le confirmen que tiene que tomar, que de manera general se le prescribirá y administrará durante el ingreso.
En los días previos, es importante que su ritmo deposicional esté regulado, ya que es muy probable que debido a la inmovilidad pueda tener mas dificultades para evacuar. Si no hace deposición en las primeras 48h de la intervención refiéraselo al personal que le atiende, ya que muchas veces recomendamos laxante e incluso microenemas.
Antes de ingresar hay que tener pensado quien nos va a ayudar al alta. Hay que tener en cuenta que cuanto mas mayor, y sobretodo mas comorbilidad asociada, más nos costará recuperarnos. Aunque la cirugía sea un éxito, la pequeña anemización que provoca, las molestias, si hemos sufrido síndrome confusional, la inmovilidad…etc, hacen que al menos pase un periodo de 3-4 semanas para empezar a ser mas autónomo en el domicilio. Este periodo puede prolongarse 2-3 semanas mas para serlo en exteriores. Por eso la recomendación es que siempre estén permanentemente acompañados en domicilio para ayuda y supervisión de actividades básicas de la vida diaria, hasta la completa recuperación. Algunas personas acuerdan con su familia una estancia temporal de 1-2 meses en un centro residencial para poder descargar estos cuidados.
Una vez intervenido se nos realizará una radiografía de control postoperatorio y tras ella y la exploración el Traumatólogo nos autorizará poder apoyar el pie en el suelo y empezar a caminar. Es muy importante no realizarlo sin esta autorización del Traumatólogo porque puede condicionar el fracaso de la cirugía. Para deambular precisará ayuda de muletas o andador (habitualmente en mayores, más recomendado), que ya tendrá que traerse al hospital para poder iniciar allí la deambulación previa al alta. Si no queremos comprarlo, una opción puede ser alquilarlo. También durante el ingreso se colocará un artromotor, que es un aparato que nos moviliza la rodilla para facilitar la flexión.
El calzado deberá ser confortable, con sujección en empeine, con suela de goma antideslizante y a ser posible no destalonado. Una vez autorizada la carga sobre la extremidad y la deambulación, se recomienda no permanecer sentado/a más de 30 minutos durante el día, al ponernos de pie alinear la pierna con el cuerpo y caminar a ratos recorridos cortos y descansar.
Para usar el wc también es recomendable el uso de alzadores de wc y de asideros en el cuarto de baño ( zona ducha/wc). Es importante recordar sentarse en silla alta y dormir a ser posible en cama alta, y si se puede elegir articulada. Tampoco se recomienda agacharse forzando la rodilla mas de 90º o cruzar las piernas. En casa, no nos olvidemos de quitar del suelo todo aquello que pueda suponer un obstáculo (alfombras, cables...). Es probable que el Traumatólogo recomiende una media de compresión media o vendaje compresivo desde la raíz de dedos de pie a muslo, que ayuda a disminuir la inflamación y mejorar el retorno venoso. Nos indicarán al alta en cuantos días se tienen que retirar las grapas. Se puede (y se debe) duchar a diario, pero secando posteriormente bien la herida, preferiblemente con un secador con aire frio. Posteriormente se aplicará un antiséptico (clorhexidina o povidona yodada) y se recomienda poner un apósito que tape la cicatriz mientras se lleven las grapas. No olvide que debe pincharse a diario heparina de bajo peso molecular, habitualmente en el abdomen (rotando de lado, a unos 5 cms lateral al ombligo y previa limpieza de la zona con antiséptico), hasta que su Traumatólogo la suspenda (normalmente el tratamiento dura mínimo 1 mes).
Acuda a su hospital o médico si aparece en los días posteriores a la la intervención:- Temperatura igual o superior a 38º.
- Dolor que no remite con tratamiento médico
- Enrojecimiento, hinchazón y/o apósito manchado de líquido claro, sangre o pus.
- 202214ene
Qué cosas podemos hacer para ayudarnos a controlar la hipertensión arterial (HTA) en los mayores
 En el manejo de la hipertensión (HTA) en el mayor, al igual que en los adultos mas jóvenes, son fundamentales las modificaciones del estilo de vida ya que sin ellas va a ser muy difícil optimizar el tratamiento farmacológico, e incluso es posible que éste fracase. Además, en los estadios mas leves, se puede conseguir sólo con ellas que se regulen las cifras de tensión arterial, al menos temporalmente, sin necesidad de tomar medicación.
En el manejo de la hipertensión (HTA) en el mayor, al igual que en los adultos mas jóvenes, son fundamentales las modificaciones del estilo de vida ya que sin ellas va a ser muy difícil optimizar el tratamiento farmacológico, e incluso es posible que éste fracase. Además, en los estadios mas leves, se puede conseguir sólo con ellas que se regulen las cifras de tensión arterial, al menos temporalmente, sin necesidad de tomar medicación.Pasamos a detallarlas:
- Reducción en la ingesta de sodio: la ingesta de sodio debe ser de menos de 6 gramos diarios. Está científicamente demostrado que la restricción de sodio origina significativos descensos de la presión arterial, sobretodo en la tensión arterial sistólica ("la alta"). Para hacer más apetecible una dieta "sin sal" se recomienda cocinar los alimentos al vapor o guisados y utilizar potenciadores del sabor como el vinagre, el ajo, las especias, cebolla o hierbas aromáticas. Hay que evitar los alimentos ricos en sodio como charcutería, precocinados, salsas preparadas, purés o caldos envasados….
- Pérdida de peso (si existe sobrepeso): la dieta recomendada es una dieta equilibrada, baja en grasas saturadas, y rica en frutas, verduras y lácteos con bajos contenidos en grasas (desnatados o semidesnatados). El sobrepeso aumenta el riesgo de desarrollar HTA de 2 a 6 veces más que en las personas con normopeso.
- Reducir el estrés mental: es fundamental, al igual que regular el sueño. Si no se consigue con técnicas de relajación y ejercicio físico es recomendable buscar ayuda especializada. Los geriatras estamos especializados en el adulto mayor y podremos valorar las mejores opciones de tratamiento para la HTA y para regular el nivel de ansiedad.
- Abandonar o moderar el consumo de alcohol: consumos de alcohol, de moderados a altos (mas de 2 dosis diarias), sobre todo fuera de las comidas, e indistintamente del tipo de alcohol ingerido, se asocian significativamente con la hipertensión.
- Abandonar o moderar el consumo de cafeína: en el envejecimiento, aumenta la masa adiposa con respecto a la magra. La cafeína se distribuye a través de la masa adiposa, por lo que a igual cantidad nos provocará mayor efecto.
- Suprimir el hábito tabáquico: el tabaco interacciona con la HTA, especialmente la tensión arterial sistólica (" la alta"), y aumenta el riesgo de sufrir enfermedad cerebrovascular y/o cardiovascular. Por cada 10 cigarrillos fumados al día, la mortalidad por causa cardiovascular aumenta un 18% en hombres y un 31% en mujeres.
- Suplementación de Calcio, Magnesio, Potasio, Vitaminas D y C: no hay evidencias para recomendar el uso sistemático de suplementos de calcio, vitamina D y vitamina C en ancianos hipertensos con la finalidad de disminuir la tensión arterial. Si que se ha estudiado que aportes de potasio de 3.500 mg/día (por medio de dieta rica en frutas y verduras o suplementos) reducen la tensión arterial, sobretodo en los sujetos con dietas ricas en sodio. La suplementación a parte de la dieta debe estar prescrita por un médico, ya que hay que tener en cuenta varios factores que pueden provocar hiperpotasemia (empeoramiento de la función renal, polimedicación con fármacos que puedan elevarlo…)
- Revisa con tu médico las medicaciones que tomas, ya que algunas, como los antiinflamatorios, por ejemplo, pueden estar elevando tu tensión arterial.
- Ejercicio y actividad física: los beneficios del ejercicio físico regular para conseguir un envejecimiento saludable están mas que demostrados y sabemos que reducen el riesgo de enfermedades crónicas, entre ellos la hipertensión, pero también el deterioro cognitivo, la depresión, las caídas y las limitaciones funcionales. A pesar de estas evidencias, menos del 25% de las personas mayores realiza actividad física un mínimo de 3 días a la semana, que es lo recomendable . Os recomendamos el programa online Vivifrail para poder descargar recomendaciones de ejercicios adaptadas a cada situación del paciente mayor (https://vivifrail.com/es/documentacion).
- 20219ago
Recomendaciones para disfrutar de las vacaciones con mayores
Una de las preguntas que más se están repitiendo en la consulta en los últimos días gira en torno a la organización y recomendaciones para iniciar las vacaciones de verano.
Evidentemente, no son las mismas recomendaciones si nuestro familiar esta sano o con patologías crónicas, estales y controladas, a si se trata, por ejemplo, de pacientes con demencia y trastorno de conducta asociado.
Vamos a empezar por las recomendaciones iniciales, que podrán compartir todos ellos y después expondremos otras recomendaciones más específicas.
- Es muy importante disfrutar de las vacaciones y tiene que ser un momento para relajarse y desconectar. No debe generarnos mas estrés….Sin embargo el momento del viaje puede suponer para algunas personas mayores, un momento de mucha ansiedad, al la que no están acostumbrados. Si lo preparamos y organizamos con tiempo, e intentamos hacer las gestiones que sean mas dificultosas para ellos (gestión de vuelos o alquileres por ejemplo, ofrecernos para llevarlos en coche si el trayecto va a ser nuevo…) seguro que muchos lo agradecen. Pero preguntémosles, contemos con ellos en la planificación, no impongamos, no demos por hecho lo que ellos quieren, no invadamos su espacio ni minusvaloremos sus capacidades. La flexibilidad y la adaptación son la clave del éxito.
- Hagamos paradas por el camino cada hora- hora y media, para poder descansar, estirar las piernas, hidratarnos bien, comer algo, especialmente si el que conduce es un mayor. Esto es especialmente importante en pacientes con diabetes o con problemas circulatorios.
- Tener en cuenta las distancias y la sobrecarga de pesos si se viaja en avión o tren, y valorar utilizar los servicios que ofrecen RENFE o AENA (asistencia a la llegada, silla ruedas…etc).
- Preparar con suficiente antelación la medicación que hay que llevar, calcular que tenga suficiente (e incluso un poco más por si pierde algún comprimido) y seguir las mismas rutinas con respecto a su tratamiento. Llevar consigo algún informe actualizado de sus antecedentes personales y tener localizado el sitio de atención sanitaria más cercana al alojamiento.
- No conviene tampoco trasgresiones dietéticas ni con el alcohol, ya que pueden provocar descompensaciones en pacientes diabéticos, hipertensos o con insuficiencia cardiaca, por ejemplo.
- Es muy importante llevar un calzado adaptado. No se recomiendan nunca los calzados destalonados en mayores, y si lo son que lleven al menos sujección en tobillo y antepie. Vigila tus pies y consulta siempre ante cualquier herida o similar. Si se va a hacer caminata por el monte o camino es fundamental calzado cerrado y adaptado.
- Los juegos en familia tanto de cartas, como parchís o similares son un buen momento de encuentro en familia, que además favorece a todos el desarrollo de funciones superiores como la concentración, el calculo, la abstracción…
- Si es incontinente hay que ser previsor y llevar consigo algún sistema de absorción (pañal, compresa, colector..).
- Controlar el calor, que puede afectar a la calidad de sueño y al apetito. Insistimos en este caso, de nuevo, en la importancia de la hidratación.
- Se debe modular la exposición solar a horas recomendadas (antes de las 12:00 pm o a partir de las 18:00h pm), usar gorras o viseras, gafas de sol y buena protección solar.
Además de todo lo anterior, cuando nuestro familiar padece deterioro cognitivo (demencia), hay que tener en cuenta una serie de consideraciones:
- Para ellos, es más recomendable que se viaje a sitios que pertenezcan a su pasado, ya que el paciente se encontrará más seguro y es menos probable la desorientación o los cambios de conducta. Planee un viaje a sitio cercano, de tal manera que si no se adapta puedan regresar pronto y de manera sencilla. Flexibilizar el viaje y las actividades a realizar es fundamental y el éxito dependerá de ello y de la fase por la que pase el paciente dentro de su enfermedad.
- Explíquele lo que va a hacer en cada momento, se sentirá más seguro.
- Si van a viajar en coche, es mejor que vaya otra persona acompañando al o a la paciente, además del conduct@r. En fases más avanzadas, no se recomienda viajar en tren o avión ya que probablemente estén menos familiarizados.
- Intentar que los sitios que se visiten sean tranquilos, sin sobresaltos y no los hiperestimulen ya que suele alterarlos mucho. En este sentido, jugar con los nietos puede ser muy bueno para ellos, pero también pueden cansarles e hiperestimularles. Hay que intentar vigilar que no les sobrecarguen y explicarles a los niños de manera adaptada la situación.
- En pacientes con problemas de memoria, es muy importante siempre que vayan acompañados en todo momento, sobretodo en sitios nuevos, porque es muy fácil que se desorienten. No hay que dejarlos solos ni siquiera cuando tengan que ir al aseo. Ir siempre identificados (pulsera, medalla) con teléfono de contacto e incluso es recomendable además algún sistema de geolocalización (en móvil, reloj…).
- Es una buena idea llevar al destino de vacaciones un objeto familiar o cualquier elemento que forme parte de su entorno mas cotidiano: su cojín habitual para la siesta, o una colcha, o alguna foto que este siempre en su salón, por ejemplo.
- Intentar mantener, en la medida que sea posible, la rutinas diarias, especialmente en alimentación, descanso y actividad. Recordamos vigilar hidratación y alimentación, así como ritmo de descanso y deposición.
- Evitar sitios con barreras arquitectónicas
- Asumir que el ritmo de su familiar puede ser mas lento y habrá que adaptarse a él.
- Dejar algo de iluminación por la noche por si tiene que levantarse al aseo.
- En mayores con deterioro cognitivo, son muy recomendables las actividades de reminiscencia (tertulias, ver fotos, visitar sitios conocidos…) o los paseos en familia.
- Hay que tener en cuenta también la importancia del descanso y la desconexión del cuidador principal. Por eso es necesario que puedan contar con el apoyo de familiares, cuidadores contratados o amigos, que estén informados del estado del enfermo, para evitar situaciones comprometidas y puedan quedarse con el/ella, si el cuidador decide hacer otra actividad en ese momento. Contar con esta complicidad hará que todos, paciente, cuidador y el resto, se sientan tranquilos y el/la paciente bien acogid@.
- Dentro de lo posible, hay que evitar los cambios de entorno frecuentes. Si , por ejemplo, tiene que pasar temporadas con cada hijo, mejor que estos cambios se hagan cada 2 semanas que no cada semana.
- En las fases más avanzadas, no se recomiendan los viajes ya que suelen ser contraproducentes. Sin embargo, en estas fases, la sobrecarga del cuidador será también mayor, y por eso debemos velar por ellos y organizarnos para que puedan descansar y desconectar unos días.
¡Buen verano a todos!
vacaciones - verano - mayores - viaje - distancia - medicación - juegos - memoria - alimentación - iluminación - deterioro cognitivo0 comentarios - 20218mar
Recomendaciones para prevenir caídas en personas mayores (parte II)
Vamos a enumerar , en ésta segunda parte, consejos sencillos y de fácil aplicación, para prevenir caídas en mayores:
- Mantenerse activo mediante la práctica de ejercicio físico adecuado a esta edad: nos ayudará a mantener la fuerza, la coordinación, el equilibrio, la flexibilidad y la energía, lo que va a ser fundamental para poder seguir siendo independiente en su día a día.
- Tener un entorno seguro: Más del 50% de las caídas se producen en el hogar. Para evitarlo se recomienda:
- Tener siempre una buena iluminación: tener una luz de emergencia o de fácil acceso, especialmente cuando se levante por la noche.
- Si se tiene escaleras, poner interruptores en la parte superior e inferior de las mismas y agarrarse siempre a una barandilla tanto para subirlas como para bajarlas.
- Levantarse lentamente, hacerlo rápido favorece el ortostatismo (bajada brusca de tensión).
- Evitar tener alfombras; en caso de usarlas, asegurarnos de que quedan bien sujetas al suelo y que no tienen irregularidades, arrugas o pliegues que faciliten los tropiezos.
- Retirar las cosas con las que pueden tropezar (paquetes, cables de aparatos eléctricos, del teléfono, etc.) de las zonas de paso.
- Usar un calzado que sujete bien el pie, con suelas de goma antideslizante, que no sean ni muy finas ni muy gruesas. No usar tacones, zapatos destalonados, o zapatos tipo zueco o chancleta: con ellos es más fácil tropezar. Revisar periódicamente los pies para vigilar el estado de las uñas, durezas, callosidades, o incluso heridas.
- En la cocina es recomendable que los utensilios que se usen habitualmente estén al alcance de la mano. Para acceder a lugares altos utiliza escaleras estables, aunque siempre es recomendable pedir ayuda o contar con dispositivos adaptados para traerlos hacia nosotros. Nunca usar taburetes.
- Para limpiar los suelos no utilizar abrillantadores o ceras. Evita pisar el suelo mojado. Para la limpieza y descolgado de cortinas o superficies en alto es recomendable que nos ayuden.
- En el baño es recomendable sustituir la bañera por un plato de ducha ( con tratamiento antideslizante, o si no es posible con alfombrilla antideslizante) y colocar barras de apoyo, fijadas a la pared. Si tiene inestabilidad, es recomendable usar una silla de ducha y un adaptador para alargar la manguera de la ducha. Una vez que se salga de la ducha, se recomienda que haya una alfombrilla antideslizante para terminar de secarse y calzarse. No cerrar nunca con pestillo la puerta del cuarto de baño y si se puede, en caso de estar solos, mejor tener a mano un teléfono o el botón de teleasistencia.
- Revisión de los medicamentos que toma:
- La polimedicación, en especial cuando incluye psicofármacos, o tratamientos para la hipertensión, la diabetes o la insuficiencia cardiaca aumentan el riesgo de caídas.
- Revise con su medico de Atención Primaria o su Geriatra periódicamente sus tratamientos, por si alguna medicación se ha mantenido prescrita de manera prolongada una vez resuelto el problema médico, o si se puede suspender alguna (guiado en criterios que ya están estandarizados).
- Es importante la prevención y el tratamiento de la osteoporosis para evitar fracturas , asegurándonos de tener un buen aporte de calcio en nuestra dieta (leche, queso yogur…), y de vitamina D (principalmente tomando 15 minutos diarios de sol sin protección). No debemos tomar suplementos por nuestra cuenta, ya que un exceso de los mismos puede ser peligroso, por lo que siempre deberemos consultar con nuestro médico antes de tomarlos.
- Mantener un peso adecuado es muy importante ya que la obesidad favorecelas caídas, pero el bajo peso se ha relacionado con mayor índice de fracturas tras caídas. Evite el alcohol y el tabaco.
- Revisar la agudeza visual y la audición y utilizar corrección con gafas o audífonos si son necesarios.
- Asistencia médica lo más precoz posible cuando se tenga algún signos de infección, cuadros de desorientación o cualquier signo de descompensación de patología previa.
- En ocasiones se utilizan ayudas técnicas (bastón, muletas…) que no son las mas adecuadas para el paciente y pueden aumentar el riesgo de caídas. Es conveniente siempre que sea valorado para poderle indicar que ayuda técnica es la mas adecuada en su caso. Especialmente en centros residenciales, pero de aplicación en todos los pacientes con riesgo alto de caídas, habría que valorar la colocación de protectores de cadera.
- Si ya ha tenido una caída, es recomendable SIEMPRE consultar con un Geriatra, para recibir valoración individualizada y valorar que no sufre posteriormente el "síndrome de temor a caer" que mermará mucho su calidad de vida, y que la mayor parte de las veces puede superarse con una intervención especializada.
En el blog de la Dra. Fernández Letamendi, queremos acercar el mundo de la Geriatría a nuestros mayores y sus familiares, presentando una especialidad que, hasta no hace mucho tiempo, era desconocida para la mayoría de la población y que cada vez esta tomando más protagonismo, debido al envejecimiento progresivo y a la mayor esperanza de vida de la población.
 2.025
2.025
 2.024
2.024
 2.023
2.023
 2.022
2.022
 2.021
2.021
 2.020
2.020
 2.019
2.019
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.






















