Quirónsalud
Blog del servicio de Urología del Hospital Universitario Fundación Jiménez Díaz
- 202218abr
Lavados vesicales para aplicar tratamientos en el interior de la vejiga. Conoce en que consiste la BCG
Todo paciente urológico que ha vivido problemas con su vejiga puede haber llegado a conocer que existen tratamientos para aplicación en el interior de la vejiga (intravesical/endovesical) con el fin de actuar directa y localmente en la superficie y las estructuras de la pared vesical, para hacer desaparecer ciertas lesiones y/o procesos de crecimiento en el interior de la vejiga (endoluminal).
Existen diferentes tipos de tratamientos y fármacos aplicados tanto para procesos oncológicos como no oncológicos. Son tratamientos periódicos, siguiendo un programa establecido, que se realizan en el Hospital de Día de Urología y de carácter ambulatorio. La medicación llega a la vejiga a través de una sonda vesical.
Veamos hoy alguno de ellos en relación con el cáncer de vejiga no musculo-infiltrante (CVNMI).
¿Puede la vacuna de la tuberculosis ser útil en el tratamiento del cáncer de vejiga? ¿Podrías imaginar una relación entre la vacuna de la tuberculosis y la prevención de cáncer de vejiga?
La inmunoterapia es un tipo de tratamiento contra el cáncer que estimula las defensas naturales del cuerpo para combatir contra el mismo.
En la actualidad el desarrollo de tratamientos inmunológicos para el cáncer de vejiga está muy de actualidad científica esperando aportar grandes esperanzas en el control y la curación de la enfermedad. Debemos de recordar que la terapia inmunológica y el CVNMI es muy conocida desde hace muchos años de experiencia urológica.
¿Qué es el bacilo de Calmette-Guerin y qué relación guarda con la tuberculosis?
La BCG (Bacilo de Calmette-Guerin) puede ser considerada la primera vacuna del siglo XX. El bacilo de Calmette-Guerin o BCG fue producido en 1925 en el Instituto Pasteur de París por el microbiólogo León Charles Albert Calmette y el médico veterinario Camille Guérin. Se trata de una cepa atenuada de Mycobacterium bovis, un tipo de bacteria de la misma familia que el Mycobacterium Tuberculosis, que ha perdido su virulencia en cultivos artificiales y conserva su poder antigénico (capacidad de activar el sistema inmune).
Además del efecto protector descrito contra la tuberculosis, esta bacteria tiene otras características que la hacen de utilidad en el tratamiento del cáncer vesical. La BCG tiene la capacidad, una vez expuesta a la superficie vesical mediante instilación, de activar la respuesta inmune, es decir tiene la capacidad de activar unas células de nuestro sistema inmune, denominados linfocitos T y desencadenar una cascada de reacciones mediante las cuales estas células reconocen y atacan a las células tumorales.
¿Qué efectos produce la BCG en nuestro organismo?
La BCG desencadena una respuesta inflamatoria en la vejiga para tratar de eliminar las células tumorales que nuestro propio sistema inmune reconoce y ataca.
Como consecuencia de la reacción inflamatoria que provoca se pueden originar síntomas derivados de su mecanismo de acción sobre la vejiga. Podemos considerar que son efectos secundarios de la medicación mientras la reacción inflamatoria acaba con las células tumorales.
Se pueden clasificar en función de su gravedad en menores y más graves:
1.- Los efectos menores son aquellos relacionados con inflamación a nivel local. Y se identifican toda la sintomatología del tracto urinario inferior (STUI) como hematuria (sangre en la orina), escozor al orinar, sensación de urgencia, … y en alguna ocasión febrícula.
Se trata de síntomas similares a los de una infección urinaria del tracto urinario inferior (TUI). Son autolimitados y se suelen resolver en 24-48h sin necesidad de tratamiento.
2.- Como otros efectos más graves se señala fiebre mantenida (>48h), sepsis y otras reacciones sistémicas más raras y graves como la afectación de la médula ósea, neumonía o incluso tuberculosis diseminada. Estos últimos efectos son raros y suelen responder a tratamiento antituberculoso.
¿Existen contraindicaciones para este tipo de tratamiento?
Naturalmente existen una serie de condiciones que, en caso de darse, contraindican el tratamiento con BCG. Entre ellas se encuentran:
- Hematuria macroscópica (sangre en la orina visible).
- Instrumentalización de la vía urinaria reciente.
- Infección de tracto urinario activa.
- Fiebre.
- Situaciones de inmunodepresión.
- Reacción adversa previa a BCG.
¿Cómo se estructura el tratamiento mediante BCG?
De manera similar a la quimioterapia endovenosa, la terapia intravesical mediante BCG, se estructura en un programa de ciclos. Los programas actuales incluyen un ciclo de inducción seguido de un ciclo de mantenimiento (que suele incluir al menos 3).
El ciclo de inducción consiste en un total de 6 instilaciones administradas semanalmente (1/semana). El primer ciclo de mantenimiento se iniciaría a los tres meses de finalización del ciclo de inducción en caso de persistir libre de enfermedad. Este ciclo de mantenimiento consiste en tres instilaciones que se administran de manera análoga, una por semana durante tres semanas.
El segundo ciclo se administraría de nuevo a los 3 meses. De ahí en adelante, el resto de los ciclos de mantenimiento se administrarían exactamente igual cada 6 meses durante una duración total de 1-3 años en función del tipo de tumor, siempre y cuando el paciente se encuentre libre de enfermedad.
Las revisiones periódicas mediante citología, cistoscopia y/o TAC abdominal suelen coincidir con el final de cada ciclo descrito de cara a facilitar la toma de decisiones terapéuticas.
¿Qué evidencia científica tiene este tipo de terapia respecto al cáncer vesical?
La supervivencia global a los 5 años en pacientes con CVNMI tratados mediante BCG se sitúa en torno al 80 por ciento.
La terapia endovesical mediante BCG ha demostrado una respuesta completa en la erradicación del CVNMI en torno al 60 por ciento en un año. Disminuye la probabilidad de recurrencia (reaparición del mismo tipo de tumor) al 20 por ciento al año y 42 por ciento a los 5 años. También ha demostrado disminuir las tasas de progresión (aparición de un tumor más invasivo que el previo).
Dr. Xabier Pérez Aizpurua
Médico Residente
Servicio de Urología del Hospital Universitario Fundación Jiménez Díaz
- 202214feb
Aspectos a conocer sobre el cáncer de vejiga
Con motivo del Día Mundial del Cáncer, celebrado recientemente (4 de febrero) ha habido multitud de publicaciones con el fin de concienciar a toda la población sobre diferentes enfermedades oncológicas, las posibilidades de prevención o de diagnóstico precoz.
No se habla mucho del cáncer de vejiga tanto como de otros, pero cada año se diagnostican en España más de 22.000* casos y entre las múltiples cifras señalar que es el 9º cáncer más común en todo el mundo.
Señalamos que el cáncer de vejiga provoca un gran impacto en la atención urológica por ser necesaria una atención continuada en el tiempo, y una exigente dedicación, lo que se traduce en una altísima demanda asistencial en base a tres razones:
- Necesidad del cumplimiento de las revisiones, para evitar recaídas y recidivas,
- Determinar la opción terapéutica mas adecuada, tanto local sobre la vejiga como sistémica,
- Provocar una importante repercusión emocional, estético-corporal y funcional asociada a la cirugía radical en aquellos casos donde es necesaria su realización.
¿A qué grupo de personas afecta este cáncer?
El cáncer de vejiga es un tumor mucho más frecuente en hombres que en mujeres con una proporción aproximada de 4:1 casos. Ocupa la cuarta posición de tumores más frecuentes en el hombre, constituyendo aproximadamente el 10% del total de los tumores que afectan a este género.
De manera global, se considera el noveno tumor más frecuente y el decimotercero en cuanto a mortalidad específica por cáncer. En los últimos años su incidencia está aumentando en los países occidentales.
Afecta principalmente a personas mayores. Alrededor de 90% de las personas que tienen cáncer de vejiga son mayores de 55 años. La edad promedio de las personas al momento del diagnóstico de cáncer de vejiga es de 73 años.
¿Cuáles son los principales factores que favorecen el desarrollo de este tipo de cáncer?
Se han descrito numerosos factores de riesgo asociados al desarrollo de este tipo de tumores.
- El tabaco. El hábito tabáquico es el factor principal asociado a un mayor riesgo demostrado de cáncer de vejiga. Fumar multiplica el riesgo de su desarrollo en hasta 4 veces en las personas que fuman respecto a no fumadores. Se ha observado a su vez que tanto la cantidad de cigarrillos fumados, así como el tiempo de hábito tabáquico activo guarda una estrecha relación con el riesgo de desarrollar tumores de este tipo. El riesgo cancerígeno asociado al tabaco comienza a disminuir al año tras el abandono de éste y posteriormente continúa disminuyendo exponencialmente de ahí en adelante.
- La inflamación crónica de la vejiga. También se han visto asociación entre el cáncer de vejiga y procesos de inflamación crónica vesical. Cuando una persona sufre múltiples episodios de infección urinaria de repetición, es portador de sondas o catéteres urinarios, cálculos (piedras) en vejiga, o bien es infectado por ciertos parásitos de zonas endémicas (esquistosomiasis), su vejiga tiene alta probabilidad de desarrollar un cáncer de vejiga.
- La exposición ocupacional. Diversas sustancias químicas de ciertas industrias reúnen elementos que pueden ser tóxicas para el ser humano aumentando el riesgo de sufrir un cáncer de vejiga. Es el caso de trabajadores del ámbito textil, goma, cuero, la industria plástica, los colorantes, alquitranes, imprentas …
- Tienen un riesgo mayor también los peluqueros, debido a los colorantes del cabello, los operarios de máquinas, y los conductores de camiones, por la exposición a los gases de diésel
- Las radiaciones, y ciertos quimioterápicos como la ciclofosfamida, también puede provocar un riesgo aumentado de desarrollo de cáncer vesical, en tratamientos prolongados.
¿Qué síntomas produce un tumor de este tipo y como identificarlos?
El paciente suele ser atendido inicialmente en Atención Primaria o en la Urgencia del hospital para pasar luego a la consulta del urólogo.
La forma de presentación más frecuente de este tipo de tumores es la hematuria (sangre en la orina) indolora, monosintomática es decir sin otra sintomatología acompañante. Esta hematuria suele ser macroscópica es decir sangre en orina, con incluso algún coágulo visible que puede provocar dificultad miccional por taponamiento uretral en la micción por el coágulo. En otras ocasiones, las menos, la hematuria es microscópica, es decir no visible a simple vista teniendo que ser identificada a través de un análisis de orina.
En otras ocasiones menos frecuentes el cáncer de vejiga también puede manifestarse con síntomas urinarios tales como aumento de la frecuencia miccional (polaquiuria), escozor al orinar (disuria), o urgencia miccional.
Cuando un paciente sufre un episodio de hematuria debe ser atendido con la intención de descubrir que parte del aparato urinario esta sangrando y cual es el motivo. El médico busca el origen del sangrado a través de una ecografía vesical y/o tracto urinario o mediante una cistoscopia (visualización directa de la vejiga mediante inserción de una cámara) con el fin de confirmar la sospecha diagnóstica.
La citología de orina (análisis en fresco de células presentes en la orina) también pueden ayudar en el diagnóstico de estos tumores.
¿Cómo se trata este tipo de cáncer?
El primer paso tras confirmar la sospecha diagnóstica de un tumor es el estudio de dicho tejido tumoral, mediante un estudio Anatomo-Patológico, de cara a confirmar su naturaleza cancerosa y proceder, una vez identificado, a ofrecer la terapéutica más precisa.
En el caso de los tumores vesicales, esto se realiza mediante una intervención quirúrgica, diagnóstico-terapéutica, llamada resección transuretral (RTU) vesical o resección transuretral de vejiga. La RTU de una neoformación vesical reúne una intención diagnóstica, al permitir la toma de una muestra del tejido tumoral de cara a su estudio, y una intención terapéutica, ya que permite en el mismo acto la extirpación (resección) de la lesión vesical. Esta intervención se realiza habitualmente mediante analgesia raquídea, es decir con anestesia de cintura hacia abajo sin necesidad de anestesia general.
Implica la introducción a través de la uretra (del pene en el caso de los varones y del orificio uretral en las mujeres) de un fino instrumental quirúrgico endoscópico compuesto por tres elementos:
- Luz y una óptica para visualización directa del interior de la vejiga
- Suero fisiológico para distender la vejiga/tracto urinario por donde vamos a introducir el instrumental y trabajar
- Elemento de trabajo, habitualmente un asa de resección que permite resecar y electro-coagular las lesiones vesicales, gracias a la acción de una energía (habitualmente energía eléctrica mono/bipolar).
La RTU es fundamental en el diagnóstico y tratamiento de este tipo de tumores ya que con el análisis de la muestra se podrá realizar un estadiaje tumoral, es decir, ponerle nombre y apellidos al tumor y clasificarlo en función de la afectación que produce a nivel vesical. Una vez realizado este estadiaje, se tomarán las futuras decisiones terapéuticas al respecto en función de los resultados.
¿Todos los cánceres de vejiga son iguales?
En cuanto a su composición se refiere existen distintos tipos de cáncer vesical, siendo el más frecuente el de células transicionales o urotelial, aquel que se origina a partir del propio tejido que recubre el interior del aparato urinario. Representa hasta un 90% de todos los casos.
Y dentro de los tumores de células transicionales o uroteliales existen dos grupos diferentes con un tratamiento y pronóstico radicalmente opuestos. La afectación local, en la pared vesical, es primordial para clasificarlos en dos grandes grupos:
- Los CVNMI (carcinomas de vejiga no músculo infiltrantes), en otros tiempos denominados tumores de vejiga "superficiales", que no afectan a la capa muscular de la vejiga. Al no afectar a la capa muscular de la vejiga, ser por tanto más superficiales, no son invasivos. Representan aproximadamente el 75% de todos los tumores vesicales al diagnóstico.
- Y los CVMI (carcinomas de vejiga músculo infiltrantes) que sí son invasivos al afectar o infiltran el músculo vesical.
En los tumores más superficiales, en el CVNMI, es donde las famosas instilaciones endovesicales, o lavados vesicales cobran su importancia. En función del tipo de tumor y sus características evolutivas existen a disposición del urólogo distintos tipos de agentes medicamentosos empleados para estas instilaciones.
A través de una sonda vesical se introducen en la vejiga estos productos farmacéuticos que viene diluidos en un medio líquido. Mantenidos en el interior de la vejiga durante un tiempo (una hora aproximadamente), ejercerán el efecto previsto, destruir células cancerígenas de la vejiga y/o evitar que vuelvan a aparecer.
Será en el próximo POST, cuando nos centraremos en las instilaciones vesicales mediante quimioterápicos como es la mitomicina C y otros, y el bacilo de Calmette-Guerin, el bacilo de la tuberculosis o de la vacuna de la tuberculosis (BCG).
¿Podrías imaginar una relación entre la vacuna de la tuberculosis y la prevención de cáncer de vejiga?
Si relación entre las terapias inmunológicas y el CVNMI es muy conocida desde hace muchos años de experiencia urológica, hoy el desarrollo de tratamientos inmunológicos para el cáncer de vejiga está muy de actualidad científica, aportando grandes esperanzas en el control y la curación de la enfermedad.
Xabier Pérez Aizpurua
Médico Residente
Servicio de Urología
Hospital Universitario Fundación Jiménez Díaz
* Estimación del número de nuevos casos de cáncer en España para el año 2022 según la Sociedad Española de Oncología Médica (SEOM)
- 202210ene
Cuestiones sobre eyaculación precoz
Hasta uno de cada tres hombres refiere que, en algún momento de su vida, ha tenido al menos una eyaculación antes de lo esperado. La eyaculación precoz, al igual que otras situaciones o enfermedades de índole sexual, es muy frecuente, pero a su vez ignorada, evadida o reprimida, empeorando por ello cada vez más la situación. Pocos hombres hablan de la eyaculación precoz. De hecho, menos del 10 por ciento de los hombres busca ayuda por este problema. Muchas veces por vergüenza, otras porque piensan que no tiene solución. Esto dificulta su diagnóstico y, a su vez, impide lo más importante: el tratamiento de una situación muchas veces tratable.
¿Conocemos la causa o el origen de la eyaculación precoz?
Se desconoce la causa exacta de la eyaculación precoz.
Alguna vez se pensó que era solo de origen psicológico, pero actualmente se sabe que la eyaculación precoz implica una interacción compleja de factores psicológicos y biológicos.
Existen cuatro tipos de eyaculación precoz, según su duración y frecuencia:
- En primer lugar, se describe la eyaculación precoz "de toda la vida" o crónica que es la que ocurre desde el primer momento en que el hombre comienza a tener eyaculaciones. En este tipo de pacientes se cree que la causa es una interacción entre factores hormonales, de neurotransmisores (como la serotonina, dopamina, oxitocina) y otros de origen genético.
- Otro grupo de pacientes, presumiblemente la mayoría, lo componen los hombres con una eyaculación precoz adquirida. ¿Qué significa esto? que presentan este problema tiempo después del inicio de las relaciones sexuales. En este caso, las causas se localizarían en el ámbito psicológico, incluyendo ansiedad por el rendimiento sexual, problemas psicológicos personales y de relación con la pareja, así como algunas otras enfermedades como pueden ser la prostatitis, uretritis o el hipertiroidismo. En este grupo de pacientes también habría que mencionar la relación existente entre la eyaculación precoz y la disfunción eréctil, donde los problemas de eyaculación no serían más que una consecuencia de la frustración de no poder alcanzar una erección suficiente para mantener relaciones sexuales.
- Los otros grupos corresponden a la eyaculación precoz variable, en la cual se alternan periodos prolongados, habitualmente de más de seis meses, de eyaculación precoz con periodos de normalidad.
- Por último, existe también la eyaculación precoz subjetiva, en la que solo hay una percepción de una rápida eyaculación, pero que no se confirma con la comprobación por otro observador.
Pero… ¿qué es realmente la eyaculación precoz?
Al igual que ocurre con casi todas las otras funciones biológicas o rítmicas de nuestro cuerpo, la latencia o tiempo necesario para eyacular y alcanzar el orgasmo es variable. Es muy importante que los hombres sepan que los tiempos de eyaculación no son constantes y que es absolutamente normal que existan momentos de menor duración alternados con episodios o etapas con una mayor duración.
Actualmente, no hay una sola definición de eyaculación precoz.
Varios enfoques conviven de manera muy similar, con pequeñas variaciones dependiendo de quien o quienes hayan redactado un documento u otro. Todas ellas centran especialmente el enfoque en un componente psicológico, social, de pareja y especialmente orientados a la calidad de vida perdida por esta dolencia.
Los urólogos la caracterizamos por:
- Ocurrir dentro del primer minuto tras la penetración, en los pacientes con una eyaculación precoz crónica, o una reducción significativa en el tiempo de la eyaculación, habitualmente antes de los tres minutos tras la penetración, en los pacientes con una eyaculación precoz adquirida.
- La incapacidad para retrasar la eyaculación.
- Suponer consecuencias negativas en la calidad de vida y esfera psicológica del paciente, como estrés, angustia, frustración o evitación de relaciones sexuales.
Excluimos, entonces, situaciones puntuales, aisladas y no repetidas en el tiempo, o que hayan ocurrido de forma transitoria hace meses. Tampoco incluiríamos en esta situación a pacientes que se quejen de eyacular más rápido que hace años, pero siguen manteniendo tiempos aceptables o incluso notablemente prolongados, y que no se vean afectados realmente en su calidad de vida.
¿Cómo se llega al diagnóstico de la eyaculación precoz?
El diagnóstico de la eyaculación precoz es fundamentalmente clínico. Es decir, basado en la entrevista (anamnesis) con el paciente, donde se explorarán todos los aspectos mencionados, como es la duración y frecuencia de los síntomas, duración de la latencia de eyaculación, factores desencadenantes, aspectos personales, psicológicos, sociales y de la pareja que pudiesen estar influyendo.
Esta valoración inicial es seguida de una exploración física adecuada y dirigida al problema.
En el diagnóstico raramente es necesario realizar otras exploraciones complementarias. Solo se realizarían si hubiese sospecha fundamentada de que exista alguna causa anatómica, biológica u orgánica.
Tratamiento
Lo primero es aconsejar y educar.
Como se mencionó previamente, en muchos casos solo es necesario tranquilizar al paciente y explicarle que se trata de una situación normal, que no sufre de eyaculación precoz y que no requiere mas estudios, ni mucho menos, tratamiento.
El objetivo del urólogo es identificar correctamente a los pacientes que se benefician directamente de un tratamiento farmacológico de los que requieren una atención de otros especialistas (sexólogos y psicólogos clínicos).
La consulta con el urólogo determinará por tanto si el tratamiento es necesario. Este va a depender del tipo de eyaculación precoz.
Hoy en día, se disponen de diferentes alternativas:
- En los pacientes crónicos, se priorizará un tratamiento farmacológico, por ejemplo, dapoxetina, un medicamento de uso a demanda; es decir, solo cuando se va a mantener una relación sexual. Este medicamento ha sido efectivo en aumentar el tiempo de eyaculación y la capacidad de controlar la eyaculación, disminuir el estrés asociado y aumentar finalmente la satisfacción del acto sexual.
- Otra alternativa son los inhibidores de la fosfodiesterasa, el mismo tratamiento que se usa para la disfunción eréctil. Se ha visto que, si bien no logran aumentar el tiempo eyaculatorio, sí aumentan la confianza y la sensación de control, disminuyen el estrés y finalmente, al igual que la dapoxetina, aumentan la satisfacción del acto sexual. Ambos medicamentos pueden usarse por separado o en conjunto, potenciándose sus resultados sin aumentar los efectos secundarios.
- Otra muy buena alternativa farmacológica son los anestésicos locales, un tratamiento simple de entender y de utilizar que consigue notables mejorías en los tiempos de eyaculación y, por supuesto, en la satisfacción sexual. También se utilizan a demanda. La presentación suele ser en forma de spray, que se aplica directamente en el pene (glande) unos minutos antes de la relación sexual. Con ello se consigue cierto grado de anestesia local, lo que disminuye la sensibilidad.
Si bien los tratamientos farmacológicos son una buena opción inicial para los casos de eyaculación precoz adquirida, variable o subjetiva, se deberían priorizar o combinar éstos con terapias conductuales. La terapia conductual y psicológica pertenece al área de actuación de sexólogos y psicólogos clínicos.
Nuestro consejo es que se deben superar miedos y vergüenzas sabiendo, ahora sí, que la eyaculación precoz es un problema frecuente; que no se debe esperar a que sea la pareja quien tenga que solicitar ayuda; y recordamos que los especialistas en este tema estamos habituados a estas situaciones y, por supuesto, sabemos cómo afrontarlas.
Dr. Cesar Chávez Roa
Médico Adjunto Unidad de Andrología
Servicio de Urología Hospital Universitario Fundación Jiménez Díaz
- 20211dic
El PSA, la molécula de los 70’s
¿Alguna vez ha oído hablar del PSA? ¡Seguro! Probablemente sabe que es algo relacionado con la próstata … Pero quizás no sabe para qué sirve, cuándo y/o por qué hacerlo.
¿Qué es el PSA?
El PSA (Prostate Specific Antigen, por sus siglas en inglés) es una proteína producida por las células de la próstata que se puede detectar en sangre. Descrita en los años 70’s del siglo pasado (s. XX), continúa siendo, a día de hoy la analítica más usada para el diagnóstico y seguimiento del cáncer de próstata. Esta molécula es producida por células benignas y malignas (cancerosas) de la próstata. Se encuentra en el semen y se determina para su control en la sangre.
¿Cuándo debería hacerse un PSA?
En la actualidad son muy controvertidos los beneficios en cuanto a la realización de un PSA, a todos los varones que, sin tener síntomas, deseen detectar precozmente un cáncer en su próstata. En la investigación y en ensayos clínicos, si se ha observado que la determinación masiva de PSAs en varones, disminuye el número de pacientes diagnosticados en fases avanzadas, cuando ya los tratamientos curativos no existen. Y esto es una buena noticia.
La Asociación Europea de Urología en sus "Guías de Práctica Clínica sobre el cáncer de próstata" recomienda en el diagnóstico aplicar una estrategia individualizada para cada persona, según el riesgo de padecer la enfermedad, a varones que estén bien informados, con un buen estado general, y que al menos tengan 10-15 años de esperanza de vida. En resumen, recomiendan realizar una determinación de PSA a todos los hombres con edad:
- ≥ 50 años
- ≥ 45 años con historia familiar de primer orden (padre, hermanos, abuelos...) de cáncer de próstata
- ≥45 años y de raza negra, ya que presentan mayor riesgo de tumores agresivos.
- Y a aquellos con edad ≥ 40 años portadores de mutación genética de BRCA-2.
¿Puede estar elevado el PSA sin tener un cáncer de próstata?
La respuesta es claramente SÍ.
El PSA es una molécula órgano-específica, pero NO cáncer específica. ¿Esto que quiere decir? Que el PSA se eleva por procesos que implican a la próstata (es órgano específica) pero que no todos estos procesos son malignos (no es una molécula cáncer específica)
En otras palabras, NO todos los ascensos de PSA son por un proceso maligno de la próstata, si no que puede haber otras circunstancias benignas, que pueden provocar esta elevación. Los mas frecuentes están relacionadas con la Hiperplasia Benigna de Próstata (HBP), las prostatitis u otras infecciones urinarias, la instrumentación urológica (un sondaje vesical, una cistoscopia, etc.), traumatismos perineales, una exploración rectal de la próstata (Tacto Rectal) o el simple hecho cotidiano como haber tenido una eyaculación pocas horas antes de la determinación analítica.
En estas circunstancias es el urólogo quien intentará determinar la causa del aumento del PSA. Una entrevista clínica detallada, un análisis de orina, un tacto rectal y una ecografía, son los estudios habituales en primera instancia. A partir de ellos el urólogo decidirá si controlar, vigilar y/o repetir el PSA en un tiempo determinado, o directamente indicar y realizar una biopsia de próstata.
El PSA también puede ver alterado su valor en sangre en pacientes que están medicados con determinados fármacos, como son los inhibidores de la 5 alfa-reductasa (5ARIs) (Dutasteride, Finasteride) que se emplean en el tratamiento de la hipertrofia benigna de próstata (HBP) sintomática, así como para el tratamiento de la alopecia androgénica. Estos fármacos reducen los niveles de PSA en sangre en torno a la mitad, al cabo de unos meses de estar tomándolos, lo cual debe ser tenido en cuenta para la interpretación de los cambios de las cifras de PSAs.
¿Qué pasa si su PSA está elevado?
El urólogo puede que solicite repetirlo, sobre todo si cree que ha podido haber una elevación transitoria relacionada con alguna de las causas que antes hemos mencionado (infección orina, sondaje vesical…). Si se confirma esa elevación del PSA, sobretodo pasado un tiempo de observación, entonces el urólogo indica realizar una biopsia de próstata para descartar la presencia de células malignas en la próstata. En ocasiones, se puede realizar una Resonancia Magnética de Próstata (RNM) previa a la biopsia para visualizar si hay alguna lesión sospechosa y tomar biopsias dirigidas de esa lesión. Debe de conocerse que la ausencia de lesiones visibles en esta exploración (RNM) NO descarta la presencia de un tumor maligno en la glándula prostática y por tanto la biopsia deberá ser realizada igualmente.
Noviembre es el mes del cáncer de próstata (#MOVEMBER), por eso desde este blog queremos recordar que la prevención es siempre el mejor tratamiento. Y si bien no existen medidas que eviten prevenir la aparición de células malignas en la próstata, si podemos hacer que la identificación de las mismas sea temprana o précoz, cuando la enfermedad este localizada en la glándula prostática, cuando la enfermedad no ha sobrepasado los limites anatómicos, cuando el pronóstico ante los tratamientos es mucho mejor, y cuando las tasas de curación por tanto son mucho más elevadas.
Aconsejamos no olvidarse de la próstata a partir de una cierta edad, digamos que los 50 años de manera general, o un poco antes (40-45años) si se reúnen factores de riesgo como hemos comentado. Y la mejor manera de no olvidarse de la próstata es tener el hábito, y la buena costumbre de acudir al urólogo, quien de una manera sencilla nos determinara la salud de nuestra próstata
RECOMENDAMOS acudir al urólogo y seguir las recomendaciones que nos dará para un diagnóstico precoz de cáncer de próstata para un diagnóstico precoz del cáncer de próstata.
Dra. Camen Gomis Goti
Urologa. Unidad de Cancer de Próstata
Medico Adjunto del Servicio de Urologia
Hospital Universitario Fundación Jiménez Díaz
0 comentarios - 202118nov
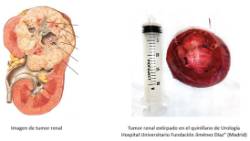
Doctor@ ¿tengo cáncer de riñón?
Frecuentemente, esa es la pregunta que escuchamos de los pacientes cuando en la consulta les explicamos el resultado de una serie de estudios diagnósticos que conducen a conocer que estamos ante un tumor de riñón.
Se trata de una pregunta que transmite asombro y, en ocasiones, cierto grado de incredulidad, ya que:
"… si no me noto ningún síntoma…"
"… no he visto sangre en la orina…"
"… no me duele nada…"
Aunque pueda parecer extraño, en cierto modo, es una fortuna tener un tumor de riñón que no nos ha dado ningún síntoma, que ha sido un hallazgo ocasional al realizar estudios para otra dolencia. Y… ¿por qué es una "fortuna"? Básicamente, porque las probabilidades de llevar a cabo un tratamiento eficaz frente al tumor son mayores, a la vez que tiene un mejor pronóstico.
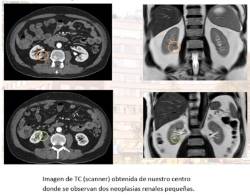
El momento del diagnóstico del cáncer de riñón ha cambiado radicalmente en los últimos 20 años. Y esto se debe al auge y accesibilidad de dos técnicas radiológicas: la ecografía y la tomografía axial computerizada (TAC o scanner). Gracias a ellas, los tumores de riñón se diagnostican en fases más precoces, es decir, más pequeños. Cuando no producen aún ningún síntoma.
Diagnosticar un tumor de riñón en estas fases tempranas nos permiten a los urólogos realizar tratamientos quirúrgicos mínimamente invasivos y altamente resolutivos, logrando elevados porcentajes de control de la enfermedad.
Y ¿de qué tratamientos estamos hablando? El tratamiento del cáncer de riñón cuando no hay enfermedad fuera de él (es decir, que no hay metástasis) es fundamentalmente quirúrgico. Durante los últimos años, el avance de las técnicas laparoscópicas ha ido dejando en segundo plano la cirugía abierta convencional.
Este tipo de cirugía mínimamente invasiva aporta:
- Mejor visualización.
- Adecuado control oncológico.
- Menor sangrado.
- Menor dolor.
- Recuperación postquirúrgica más rápida.
En centros con amplia experiencia, este tipo de cirugía es la más habitual. Permite poder realizar diferentes técnicas:
- Nefrectomía radical: extirpar el riñón completamente.
- Nefrectomía parcial: extirpar solo la zona de riñón que contiene el tumor, permitiendo conservar buena parte del órgano.
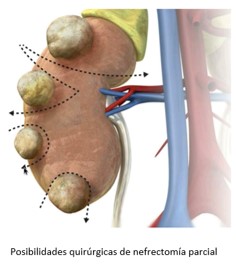
Del mismo modo, esta técnica quirúrgica la podemos abordar de tres modos distintos, que elegiremos en función de las características del tumor y de las condiciones propias de cada paciente:
- Transperitoneal: abordaje desde la parte anterior del abdomen
- Retroperitoneal: abordaje desde la parte posterior y lateral del abdomen
- Asistida por robot: se trata de realizar la intervención mediante el control y manipulación de unos brazos quirúrgicos robóticos.
Pinchando a continuación puede visualizar una de nuestras cirugías mínimamente invasivas: Nefrectomía parcial retroperitoneoscópica
 .
.
Otro tipo de tratamientos que podemos ofrecer en caso de tumores pequeños son las terapias ablativas (radiofrecuencia o crioablación). Estas permiten tratar únicamente el tumor, preservando de esta forma el resto del órgano.
Los tumores que se diagnostican de forma más tardía y que tienen un tamaño mayor o unas características más complejas se abordan mediante cirugía abierta. Esta técnica nos permite un gran control quirúrgico que se traduce en una mayor seguridad para el paciente.
De una forma rápida, hemos comentado las distintas terapias que las unidades de urología oncológica centradas en el riñón pueden ofrecer a aquellos pacientes que han sido diagnosticados de esta enfermedad.
En el Hospital Universitario Fundación Jiménez Díaz disponemos de un equipo multidisciplinar (Urología, Oncología Médica, Oncología Radioterápica, y Diagnóstico por la Imagen-Radiología) capaz de analizar y valorar cada situación de forma individualizada para finalmente diseñar y prescribir el tratamiento más oportuno.
Por otro lado, consideramos que la nutrición y alimentación es fundamental y determinante para la calidad de vida de las personas con cáncer. Los requerimientos nutricionales van a ser distintos en función del tipo de tratamiento realizado (cirugía parcial, radical o tratamientos sistémicos) y del punto en el que se encuentre la enfermedad.
Es por ello que hemos colaborado en la elaboración de un manual de nutrición
 donde se dan unas pautas a seguir en función de las distintas situaciones a las que se enfrenta cada paciente.
donde se dan unas pautas a seguir en función de las distintas situaciones a las que se enfrenta cada paciente.
Dra. Lidia Coloma Ruiz
Dr. Nasser Amaruch García
Dr. Alberto Hernando ArtecheUnidad de Cáncer Renal. Servicio de Urología
Hospital Universitario Fundación Jiménez Díaz. Madrid
Bibliografía (Iconografía):
Publicada en: Hsieh, James J et al. "Renal cell carcinoma." Nature reviews. Disease primers vol. 3 17009. 9 Mar. 2017, doi:10.1038/nrdp.2017.9
Desde nuestra formación, conocimientos y experiencia, queremos promover y promocionar la Salud, el bienestar urológico en toda la sociedad. Queremos crear un espacio atractivo, rico y útil donde los temas mas prevalentes, relevantes y de interés popular y poblacional puedan tener la mejor respuesta, una respuesta adecuada y avalada por un equipo de profesionales que vive la Medicina y la Urología con vocación de servicio a los demás
 2.026
2.026
 2.025
2.025
 2.024
2.024
 2.023
2.023
 2.022
2.022
 2.021
2.021
 2.020
2.020
- ¿Qué es la glándula adrenal y por qué es importante para tu salud?
- Docencia en el Servicio de Urología del Hospital Universitario Fundación Jiménez Díaz
- Importancia de la autoexploración testicular: identifica tempranamente pequeñas posibles lesiones, incluido el cáncer de testículo
- Infección urinaria (ITU) en el anciano institucionalizado (Parte II)
- Infección urinaria (ITU) en el anciano (Parte I)
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.