Quirónsalud
Blog de la Unidad de Cefaleas del Hospital Universitario Fundación Jiménez Díaz
- 202115jun
Cefalea en trueno
Afortunadamente, la inmensa mayoría de dolores de cabeza son benignos, en el sentido en que no esconden ninguna enfermedad que pueda ser peligrosa para la vida o pueda producir secuelas. Son escasas las situaciones en que, sin embargo, el dolor de cabeza debe hacernos buscar atención médica urgente por su potencial gravedad. Una de ellas, posiblemente la más importante, es la llamada "cefalea en trueno".
Este concepto hace referencia a un dolor de aparición súbita (casi instantánea) y con un ascenso muy rápido en su intensidad, alcanzando un pico máximo en menos de un minuto. Las personas que lo sufren suelen definirlo como "una pedrada en la cabeza", "una explosión en la cabeza" o "el dolor más agudo e intenso de mi vida". Especialmente si aparece en contexto de algún esfuerzo importante, este patrón de cefalea requiere una atención médica inmediata porque pueden subyacer diferentes causas de especial gravedad. La más frecuente e importante es la hemorragia subaracnoidea.
La hemorragia subaracnoidea es un sangrado que se produce en una región de la meninge, es decir, la envuelta que recubre el cerebro (se localiza entre el cerebro y el hueso del cráneo). En la mayoría de los casos este tipo de hemorragias se produce por rotura de dilataciones en las arterias cerebrales, llamadas aneurismas. Los aneurismas se generan de forma esporádica y en general, salvo casos poco frecuentes, no suelen ser hereditarios. Existen varios factores de riesgo que pueden contribuir a crear y aumentar el tamaño del aneurisma, entre los cuales se encuentran la edad avanzada, la hipertensión arterial mal controlada, el tabaquismo y el consumo de drogas de recreo, especialmente la cocaína. Cuando la pared del aneurisma se debilita y aumenta su presión interna puede llegar a romperse y producir el sangrado. Además del fuerte dolor de cabeza, puede haber otros síntomas acompañantes, como sensación de rigidez en el cuello, alteración de la fuerza o sensibilidad de una parte del cuerpo, visión doble o pérdida de visión, alteración del lenguaje e incluso somnolencia y bajo nivel de conciencia.
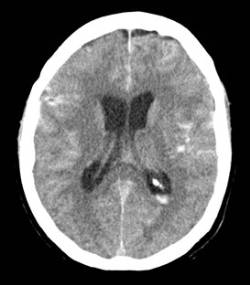
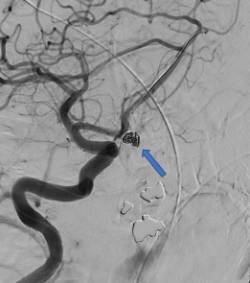
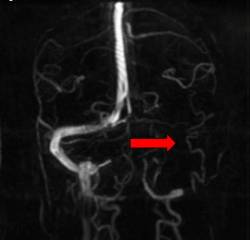
En general con una atención urgente se puede conseguir cerrar el aneurisma mediante un cateterismo arterial, y en muchas menos ocasiones se requiere una cirugía abierta del cráneo. Posteriormente es preciso un ingreso y vigilancia en todos los casos para detectar precozmente posibles complicaciones a corto y medio plazo. Si la atención es rápida y el sangrado no es masivo normalmente el pronóstico suele ser bueno. La figura 1 muestra una imagen de TAC cerebral (o escáner) de una hemorragia subaracnoidea aguda y la figura 2 un estudio de arteriografía que muestra un aneurisma cerebral cerrado mediante material metálico (coil).
Aunque la hemorragia subaracnoidea es la entidad más importante y la que más nos preocupa ante una cefalea en trueno, no siempre es la responsable del dolor y existen otras posibles causas, entre las que destacan:
·Síndrome de vasoconstricción cerebral reversible. Se produce una vasoconstricción transitoria de algunas arterias cerebrales en relación a diferentes estímulos ambientales o tóxicos, como los cambios bruscos de temperatura, el puerperio (semanas postparto), fármacos con actividad vasoconstrictora o el consumo de drogas como la cocaína. Los síntomas, aunque pueden recurrir durante unos días, son transitorios y, si no se produce infarto cerebral, el pronóstico suele ser bueno.
·Angeítis del sistema nervioso central. Se trata de una entidad infrecuente, de teórica base autoinmune, en la que se produce una inflamación de vasos sanguíneos cerebrales. El diagnóstico suele ser complicado requiriendo resonancia magnética cerebral, punción lumbar e incluso pruebas más invasivas como arteriografía cerebral o biopsia. El tratamiento se realiza en base a la modulación o disminución de la actividad del sistema inmunitario.
·Encefalopatía posterior reversible. En este proceso se produce una alteración en la permeabilidad e la pared vascular de territorios cerebrales posteriores dando lugar a paso de líquido o edema desde la sangre al cerebro en estas regiones. Se caracteriza por problemas visuales, dolor de cabeza que ocasionalmente puede aparecer en trueno, confusión o alteración del nivel de conciencia, déficits focales o crisis epilépticas. Causas como la hipertensión aguda y la exposición a quimioterápicos o inmunosupresores pueden producirla, y su control y retirada es condición para la mejoría del cuadro.
·Otras causas infrecuentes. Raramente entidades como la disección arterial (despegamiento de la pared interna de las arterias), la trombosis venosa cerebral o la pérdida de presión intracraneal (síndrome de hipopresión de líquido cefalorraquídeo) pueden manifestarse como cefalea en trueno.
·Cefaleas primarias. Algunas cefaleas primarias (sin causa identificable), como las cefaleas de esfuerzo en relación a la actividad sexual, el ejercicio físico o la tos, o más raramente la propia migraña, pueden manifestarse con este tipo de cefalea.
Como conclusión, la cefalea en trueno supone una situación de urgencia para la persona que la sufre. La hemorragia subaracnoidea es el primer diagnóstico que debemos tener en mente y descartar, sin olvidar que otras causas potencialmente importantes pueden manifestarse con este tipo de dolor. En algunos casos la entidad puede ser benigna, para lo cual debemos asegurarnos de haber descartado las causas graves mediante diversas pruebas. La identificación de este patrón de cefalea, en cualquier caso, debe hacernos buscar atención médica inmediata.
Dr. Carlos Ordás
Especialista del Servicio de Neurología del Hospital Universitario Rey Juan Carlos (Móstoles)
- 202131may
Herramientas para garantizar la adherencia al tratamiento y al plan terapéutico en la migraña
Un elevado porcentaje de pacientes con migraña abandona el tratamiento preventivo farmacológico y otro porcentaje nada desdeñable no toma un triptán en los ataques de migraña. La falta de adherencia a la medicación es uno de los problemas más graves a los que se enfrentan los profesionales, con repercusiones sanitarias y económicas, por lo que es importante asumir la necesidad de su prevención y detección en la práctica clínica diaria.
Tomar la medicación de manera adecuada es indispensable para lograr una respuesta clínica satisfactoria en el tratamiento de la migraña. Su objetivo es mejorar la calidad de vida y evitar complicaciones como la cronificación, la automedicación incorrecta, el consumo de recursos sanitarios y las recaídas. La Organización Mundial de la Salud (OMS) define la adherencia al tratamiento como el seguimiento que hace el paciente de las recomendaciones dadas por el profesional de la salud en la toma de medicamentos, la dieta y la introducción de cambios en sus estilos de vida.
El papel de los profesionales sanitarios es fundamental en la reducción de la incidencia de complicaciones, que depende en gran medida de la adherencia al tratamiento, transmitiendo al paciente información, conocimiento y responsabilidad sobre su salud. Para lograr esto, tenemos que examinar los factores asociados con la adherencia del paciente al tratamiento y desarrollar intervenciones de cambios en el comportamiento de los pacientes. Es fundamental difundir esta información entre los médicos de Atención Primaria, médicos especialistas, farmacéuticos, profesionales de Enfermería y miembros de la familia.
En estas tres tablas aparecen los factores relacionados con el incumplimiento terapéutico (Tabla1), los factores que favorecen el cumplimento (Tabla 2) y, finalmente, estrategias para mejorar la adherencia (Tabla 3).
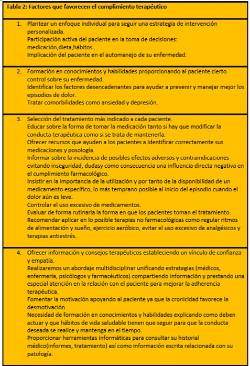 Imagen en alta resolución. Este enlace se abrirá mediante lightbox, puede haber un cambio de contexto
Imagen en alta resolución. Este enlace se abrirá mediante lightbox, puede haber un cambio de contexto Imagen en alta resolución. Este enlace se abrirá mediante lightbox, puede haber un cambio de contexto
Imagen en alta resolución. Este enlace se abrirá mediante lightbox, puede haber un cambio de contexto
Olga Pajares Pascual
Enfermera
Unidad de Cefaleas
Fundación Jiménez Díaz
(c/ Quintana 11, 4ª planta)
0 comentarios - 202112may
Trombosis venosa cerebral
En la era del Covid y las vacunas cada vez se oye más hablar de las trombosis y, en especial, de la trombosis venosa cerebral o trombosis de senos venosos (TVC/TSV).
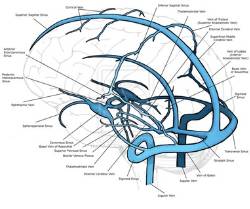
Para entenderla hay que conocer en primer lugar cómo se realiza el drenaje venoso del encéfalo. Las venas cerebrales profundas (que acaban confluyendo en la vena cerebral magna de Galeno) y las venas cerebrales superficiales del espacio subaracnoideo recogen la sangre, como indican sus nombres, de estructuras internas y superficiales encefálicas, respectivamente, para acabar desembocando en los senos venosos a distintos niveles. Los senos venosos son conductos que se forman entre las dos hojas de la duramadre (la capa meníngea más superficial) y se localizan fundamentalmente en los bordes de inserción de la hoz cerebral y del tentorio del cerebelo, así como en la base del cráneo. Los principales son el seno sagital inferior, que se continúa con el seno recto, el cual se une al seno sagital superior en la confluencia de los senos. De aquí la sangre drena lateralmente a través de los senos transversos (uno a cada lado), se continúa por los senos sigmoideos, que finalmente abandonan la cavidad craneal a través de las venas yugulares internas. Estas venas también reciben sangre de los senos cavernosos a través de los senos petrosos inferiores.
La TVC/TSV se produce cuando una o varias de estas estructuras se ocluyen total o parcialmente por un trombo. La incidencia se estima en torno a 1,3-1,6 por cada 100.000 personas y probablemente sea más alta (gracias a las nuevas técnicas de imagen cada vez se diagnostican más). Aunque puede afectar a cualquier edad, es más frecuente en mujeres en edad fértil (hasta tres veces más frecuente que en varones). Esta diferencia se debe a los factores de riesgo más importantes, como son el uso de anticonceptivos orales, el embarazo y el puerperio. La obesidad, las trombofilias (trastornos hereditarios o adquiridos que favorecen la formación de trombos), las enfermedades inflamatorias y el cáncer son otros factores de riesgo reconocidos, pero hay más. La mayoría de pacientes (85%) tienen uno o más de estos factores para desarrollarla, aunque hay un grupo de pacientes en los que no se identifica ninguno.
La causa última que conduce a la formación del trombo se desconoce. Parece que existe un desequilibrio entre los factores protrombóticos (que favorecen la formación del trombo) y trombolíticos (procesos que de forma fisiológica disuelven el trombo), lo que da lugar a la formación y propagación del trombo en venas y senos venosos. Si esto no se compensa adecuadamente, finalmente el exceso de presión que se genera en el interior de estas estructuras da lugar a edema cerebral, isquemia y hemorragias en caso de ruptura. Dado que los senos venosos participan en la reabsorción del líquido cefalorraquídeo (que es el líquido que circula alrededor de las estructuras cerebrales y médula espinal así como en cavidades interiores que forman el llamado sistema ventricular), una disfunción de los mismos impide que ésta se produzca, con la consiguiente hipertensión intracraneal (HTIC). Si comprendemos esto es fácil entender las manifestaciones clínicas que se derivan de la TVC/TSV.
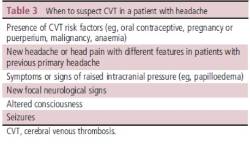
El motivo de traer a colación esta entidad se debe, además de la fama que está adquiriendo, a que la manifestación principal, observada en algunas series hasta en un 90% de los casos y siendo en muchos de ellos el primer síntoma, es la cefalea. Las causas de la cefalea no están del todo claras, probablemente sea multifactorial (estiramiento de fibras nerviosas en las paredes de los senos, reacción inflamatoria, HTIC, hemorragia intraparenquimatosa, subaracnoidea…). No tiene unas características específicas, aunque en general suele tener un inicio progresivo con intensidad gradual, persistente, y tiende a ser unilateral, aunque puede ser difusa. Hay que tener en cuenta que en los pacientes en los que es claramente localizada no se suele relacionar con el punto de trombosis. Es relativamente frecuente que empeore con el decúbito o con maniobras de Valsalva, sobre todo si es debida a HTIC. En estos casos además puede acompañarse del resto de la sintomatología típica de esta entidad en su forma idiopática (aquella cuya causa no se ha identificado), como oscurecimientos visuales, edema de papila (una tumefacción del nervio óptico objetivable en el fondo del ojo), alteración de la agudeza visual… Esto es más habitual en la trombosis del seno transverso. Hay casos descritos de cefalea en trueno hasta en un 10%, así como casos más raros que simulan cefalea en racimos o hemicráneas. En aquellos pacientes con cefaleas previas debe sospecharse cuando hay un cambio en el patrón, es persistente, no mejora con analgesia habitual o asocia algún otro síntoma nuevo (ver tabla: Ulivi L, et al. Pract Neurol 2020;20:356-367. Doi: 10.1136/practneurol-2019-002415).
Otras manifestaciones habituales de la TVC/TSV son las crisis epilépticas (30-40% en fase aguda) y los síntomas neurológicos focales (20-40%), generalmente en relación a lesiones en el parénquima o tejido cerebral (isquémicas o hemorrágicas); la TVC/TSV es una causa infrecuente de ictus (venosos) en adultos jóvenes (0,5-1%). Menos habitual es la presencia de alteración del nivel de consciencia (incluso coma) o encefalopatía. Esto suele ocurrir en casos de hemorragias o en casos de trombosis del sistema venoso profundo. La trombosis del seno cavernoso tiene sus rasgos diferenciales, dando un cuadro típicamente de dolor orbitario con quemosis ("hinchazón" de la conjuntiva ocular), proptosis (protrusión del globo ocular) y parálisis oculomotora.
El diagnóstico se basa en las pruebas de imagen, en general TC venografía o RM venografía (ver imagen: Sparaco M, MD, et al. Headache 2015; 55:806-814. Doi: 10.1111/head.12599), prefiriéndose esta última debido a mayor resolución en cuanto a lesiones de parénquima, si bien tiende a sobreestimar la oclusión y puede dar lugar a dudas en determinadas variantes anatómicas (hipoplasia de senos) u oclusiones parciales. En los casos dudosos se recurre a la angiografía cerebral (gold standard).
El tratamiento debe instaurarse de forma precoz, ya que en general, si se diagnostica y trata a tiempo, suele tener un pronóstico favorable. En fase aguda se recomienda la anticoagulación con heparina (heparina no fraccionada o heparina de bajo peso molecular), incluso en presencia de una hemorragia cerebral. El tratamiento endovascular se reserva para casos que no mejoran con anticoagulación. Una vez estabilizados, se debe mantener la anticoagulación con antagonistas de la vitamina K (el famoso Sintrom, entre ellos) durante 3-12 meses, dependiendo de cada caso, e incluso de forma indefinida en casos recurrentes o con determinadas trombofilias.
El resto del tratamiento debe ir dirigido a las manifestaciones específicas (ej, antiepilépticos si crisis). En caso de complicaciones como la herniación cerebral, en los que el exceso de presión llega a desplazar ciertas estructuras encefálicas, está indicada la craniectomía descompresiva.
La cefalea se maneja de forma sintomática. En los casos debidos a HTIC se puede valorar el uso de Acetazolamida, que inhibe la formación de líquido cefalorraquídeo. La punción lumbar evacuadora o los shunts de derivación se plantean en casos de alteración de la agudeza visual o persistencia de cefalea intratable.
Hay que tener en cuenta que a toda paciente con un antecedente de TVC/TSV se le desaconseja el uso de anticonceptivos orales por el aumento de riesgo que supone. El embarazo no está contraindicado, si bien deben conocer que es otro factor de riesgo y hay que valorar la profilaxis con heparina durante el mismo.
¿Qué ocurre con el COVID y las vacunas?
Muy brevemente, ya que la información de la que se dispone es escasa y hay datos inciertos, cabe mencionar que se han descrito casos aislados de TVC/TSV en pacientes tras vacunación con Astrazeneca y Janssen. En estos pacientes el mecanismo por el que tiene lugar la formación de trombos (no sólo cerebrales, si no a distintos niveles del organismo) parece de tipo inmune, basándose en que se han detectado anticuerpos activadores dirigidos contra un componente de las propias plaquetas, lo cual provoca una destrucción de las mismas (con la consecuente plaquetopenia, es decir, disminución del número de plaquetas) y complicaciones trombóticas atípicas, entre ellas la TVC/TSV. Este tipo de sintomatología tiende a aparecer a partir de 1-2 semanas tras la vacunación. En el caso de la TVC/TSV el cuadro clínico es similar al descrito arriba. El por qué se forman esos anticuerpos en determinados pacientes se desconoce. La fisiopatología recuerda a entidades similares secundarias a exposición a la heparina (trombocitopenia inducida por heparina), infecciones e incluso en ausencia de un desencadenante aparente.
Hay que tener en cuenta varios aspectos tras todo lo dicho y no agobiarse. Lo primero, la cefalea es un síntoma relativamente frecuente tras la vacunación (sea cual sea la vacuna) que suele aparecer y resolverse los 2 primeros días sin mayor complicación. En segundo lugar, la TVC/TSV o cualquier otra trombosis en relación a las vacunas se ha descrito en pocos casos (incluso con dudas de la asociación causal en varios de ellos), por lo que en cualquier caso es un síndrome muy raro en relación al número de población vacunada. Y por último, recordar que el riesgo de tener complicaciones o un curso desfavorable derivados de la infección por Covid-19 es bastante más alto.
Dra. Andrea Gómez García
Servicio de Neurología. Unidad de Cefaleas del Hospital Fundación Jiménez Díaz
1 comentario - 202127abr
Limpia tu cerebro, mejora tus migrañas
En general, todos los tejidos vascularizados tienen una red de vasos que se encarga de drenar el exceso de líquido intersticial y los residuos que no se han eliminado por la circulación sanguínea, el sistema linfático. Es esencial en el mantenimiento del equilibrio del medio intercelular (intersticial) y cuando este sistema falla, se puede producir el linfedema, entre otras alteraciones.
Tradicionalmente se consideraba que el cerebro carecía de sistema linfático (ya que en estudios de necropsia no se habían identificado dichas estructuras) y, en su lugar, los residuos intersticiales se drenaban por difusión a través del líquido cefalorraquídeo, que se encuentra en el interior y alrededor del cerebro. Sin embargo, algunos estudios han demostrado que este sistema podría ser ineficiente, dado que la velocidad de depuración depende del tamaño de la partícula, la albúmina (55.5kD) podría necesitar hasta 109 horas para desplazarse 1cm. Además, se consideraba que los residuos proteicos, como el β-amiloide, eran eliminados a la circulación sanguínea exclusivamente por trasportadores específicos y el resto de residuos proteicos a través de procesos de autofagia (degradación y reciclaje celular).
Sin embargo, estudios recientes han demostrado la existencia de un sistema de depuración más eficiente, el sistema glinfático (debe su nombre a que cumple la función del sistema linfático, pero está tapizado por células gliales). En esta vía, el LCR fluye por el espacio perivascular hacia y desde el espacio intersticial, depurando a su paso sustancias tóxicas como el β-amiloide. Desde su descripción, cada vez más publicaciones lo proponen como una pieza más en el puzle de enfermedades como el Alzheimer, la hidrocefalia a presión normal y algunas cefaleas. En los siguientes párrafos se hará énfasis en las posibles relaciones con la migraña.
- Aura migrañosa. Durante esta fase ocurre un fenómeno conocido como depresión cortical propagada. Se caracteriza por una onda de hiperactividad neuronal seguida de una inhibición prolongada, asociada a una liberación de distintas sustancias al espacio extracelular (óxido nítrico, ácido araquidónico, ATP, glutamato y potasio, productos de la degranulación mastocítica), generando una "inflamación neurógena estéril". Recientemente se ha demostrado que durante el aura migrañosa se produce un cierre prácticamente completo del sistema glinfático durante aproximadamente 30 minutos, retrasando la depuración de las sustancias inflamatorias, provocando una hiperexcitabilidad cortical localizada.
- Sueño. El insomnio puede cronificar las migrañas (incluso una mala noche de sueño es suficiente para iniciar una crisis de cefalea). Aunque a la fecha no sabemos con certeza la causa, estudios recientes podrían aportar pistas al respecto. Durante el sueño (natural o inducido por anestésicos), el flujo glinfático aumenta hasta un 95%, duplicando la depuración de toxinas. Por lo tanto, es posible que, en el contexto de la migraña, la privación de sueño disminuya la depuración cerebral, aumentando la concentración de metabolitos tóxicos, haciendo al cerebro más susceptible a un ataque de migraña. Por otra parte, también podría explicar la mejoría de las crisis que experimentan muchos pacientes tras dormir.
- Ejercicio. Estudios previos han demostrado que 30 minutos de ejercicio aeróbico al menos 3 veces por semana pueden disminuir la intensidad, duración y frecuencia de la migraña. Estudios del sistema glináfico han evidenciado que el ejercicio regular es capaz de aumentar el flujo y la depuración en estructuras cerebrales claves en la fisiopatología de la migraña como el hipotálamo.
- Ansiedad y depresión. En estudios animales se ha visto que el estrés crónico puede producir una disfunción del sistema glinfático, la cual puede ser revertida con tratamientos antidepresivos como la fluoxetina. Estos hallazgos sugieren un mecanismo mediante el cual la migraña podría cronificarse con más facilidad en personas con ansiedad y depresión.
La descripción del sistema glinfático está cambiando el modelo sobre la forma en la se eliminan los residuos tóxicos del cerebro. Factores como el sueño, el ejercicio, la depresión y la ansiedad, además de alterar la eficiencia de este sistema, son también determinantes en la cronificación de la migraña. Esto sugiere que la acumulación de sustancias neurotóxicas es uno de los mecanismos detrás de la cronificación de las migrañas.
En conclusión, es recomendable que las personas con migraña tengan un sueño de calidad y con un horario regular, realicen ejercicio aeróbico (correr, bicicleta, elíptica, etc) durante 30 minutos al menos 3 veces por semana y, en caso de ansiedad o depresión, reciban un tratamiento adecuado, ya que de esta forma podrían incrementar la depuración cerebral de toxinas y reducir la frecuencia e intensidad de las migrañas.
Dr. Alex Jaimes Sánchez
Especialista del Servicio de Neurología
Unidad de Cefaleas
Fundación Jiménez Díaz
(c/ Quintana 11, 4ª planta)
3 comentarios - 202113abr
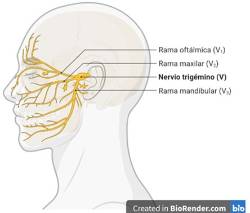
La neuralgia del nervio trigémino
La International Association for the Study of Pain (IASP) describe la neuralgia como aquel dolor sentido en el territorio de distribución de un nervio(1). Las neuralgias craneofaciales están englobadas en el epígrafe 13 de la Clasificación Internacional de Cefaleas (CIC-3)(2). En el caso de la neuralgia del nervio trigémino (NT), es la neuralgia craneal más frecuente y se caracteriza por ataques recurrentes de dolor facial lancinante en la distribución del nervio trigémino(3).
Según la nueva clasificación de la International Headache Society (IHS)(2) la NT se define por la presencia de al menos tres ataques de dolor facial unilateral que afecten a una o más divisiones del nervio trigémino sin irradiación a otras zonas, de carácter lancinante, punzante o "eléctrico", con inicio y fin abruptos, de algunos segundos de duración, que ocurre en crisis de menos de 2 minutos, de intensidad severa, y que se precipita por estímulos externos, aplicados en el territorio doloroso, o a veces también en territorios adyacentes.
Suelen ser desencadenantes habituales del dolor el cepillado, masticar por ese lado, afeitarse, el aire frío sobre la zona… El curso clínico puede ser concomitante continuo, aquel en el que hay un dolor constante con picos más intensos y paroxístico, en el que suelen predominar episodios de dolor intenso seguidos de periodos libres de dolor.
Su incidencia, aunque variable según la población analizada, es de 4,7-28,9 por 100.000 personas-año(4). En general, parece algo más común en mujeres y aumenta con la edad, especialmente a partir de la sexta década de la vida. En los casos secundarios, la edad de comienzo suele ser más precoz y el curso clínico gradual y progresivo(4).
El mecanismo por el cual se acaba generando este dolor no está completamente esclarecido; en la NT clásica parece que ocurre en la zona de entrada al troncoencéfalo de la raíz del nervio trigémino. Ésta es una zona de transición por un cambio estructural de características de la mielina (la protección que recubre los nervios), que es donde se produce probablemente el problema de la compresión de un vaso sanguíneo al nervio trigémino. Se considera que esto ocurre porque es una zona estructuralmente más sensible que cualquier otra, de ahí que con el contacto el nervio se dañe con más facilidad.
El tratamiento de la neuralgia del nervio trigémino no es uniforme ni estandarizado. Además, en ocasiones la neuralgia del trigémino se diagnostica erróneamente y se trata de forma insuficiente o ineficaz, lo que tiene un impacto socioeconómico importante.
Los fármacos antiepilépticos como la carbamazepina y la oxcarbazepina son el tratamiento farmacológico de primera línea para la neuralgia del nervio trigémino, aunque la carbamazepina es el único fármaco actualmente aprobado por la Food and Drug Administration (FDA) para el tratamiento de la neuralgia del nervio trigémino(5). La Academia Europea de Neurología y la Sociedad Española de Neurología han publicado guías de tratamiento para la NT (6, 7)(5), ya que independientemente de estos dos fármacos, hay otros que han mostrado utilidad e incluso menos efectos adversos.
A pesar de ello, la limitación en el tratamiento de la NT, y en general en el resto de neuralgias, reside en la falta de ensayos de calidad, ya que al tratarse de un dolor tan severo, el placebo puede ser considerado antiético para realizar estudios(5). En los últimos años, las técnicas intervencionistas realizadas por los neurocirujanos son cada vez más recomendadas por los resultados satisfactorios. Así, todavía se necesitan más estudios sobre el manejo de la NT en la práctica clínica que indiquen la eficacia tanto de medicaciones como de intervenciones quirúrgicas.
Dra. Ane Mínguez-Olaondo, MD, PhD
Neuróloga
Hospital Universitario Donostia, San Sebastián
ATHENEA NEUROCLINICS, Policlínica Guipúzcoa, Grupo QuirónSalud Donostia, San Sebastián
Neuroscience Area, Biodonostia Health Institute, Donostia
REFERENCIAS
1. International Association for the Study of Pain. Classification of Chronic Pain. Seattle: Elsevier;1994.
2. Headache Classification Committee of the International Headache Society (IHS) The International Classification of Headache Disorders, 3rd edition. Cephalalgia. 2018;38(1):1-211.
3. Jones MR, Urits I, Ehrhardt KP, Cefalu JN, Kendrick JB, Park DJ, et al. A Comprehensive Review of Trigeminal Neuralgia. Curr Pain Headache Rep. 2019;23(10):74.
4. Koopman JS, Dieleman JP, Huygen FJ, de Mos M, Martin CG, Sturkenboom MC. Incidence of facial pain in the general population. Pain. 2009;147(1-3):122-7.
5. Food and Drug Administration. Public meeting on neuropathic pain associated with peripheral neuropathy patient-focused drug development 2020. Available from: www.fda.gov
 .
.6. Bendtsen L, Zakrzewska JM, Abbott J, Braschinsky M, Di Stefano G, Donnet A, et al. European Academy of Neurology guideline on trigeminal neuralgia. Eur J Neurol. 2019;26(6):831-49.
7. Manual de Práctica Clínica en Cefaleas. Recomendaciones diagnóstico-terapéuticas de la Sociedad Española de Neurología. 2020.
Blog para informar a los pacientes de novedades y actualización en Cefaleas y dolor craneao-facial. Coordinados desde la Unidad de Cefaleas de la FJD
 2.025
2.025
 2.024
2.024
 2.023
2.023
 2.022
2.022
 2.021
2.021
- Neuralgia del trigémino: comprender un dolor facial intenso y tratable
- ¿Por qué mi tratamiento preventivo para la migraña no está funcionando?
- La carga invisible de la migraña: mucho más que “solo un dolor de cabeza”
- ¿Dolor de cabeza por cambiar de turno? La ciencia propone una nueva causa de migraña
- La migraña ¿desaparece con los años?
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.