Quirónsalud
Blog del equipo del Dr. Meneu, Jefe de Servicio de Cirugía General y del Aparato Digestivo del CH Ruber Juan Bravo
- 201715mar
Laparotomía o apertura de la cavidad abdominal
Dr. Juan Carlos Meneu
La apertura de la cavidad abdominal (laparotomía), en cualquier tipo de intervención quirúrgica, conduce, entre un 93% y un 100% de los casos, a la formación de estructuras fibrosas (bridas y adherencias o síndrome adherencial); éstas son potencialmente causantes de una obstrucción intestinal.
La aparición por tanto de bridas y adherencias es inherente a la cirugía abdominal, y en cierto modo, inevitable.
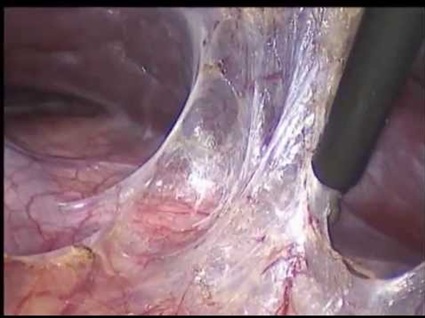
Complicaciones de las adherencias y bridas. Obstrucción intestinal.
Aunque la causa más frecuente de obstrucción de intestino delgado son las bridas y adherencias (65%-75% de los casos), casi ningún paciente que recibe una laparotomía, presenta una obstrucción intestinal por este motivo (el 3%, para ser exactos, el 1% durante el primer año después de la intervención y el 0.59% en la primera semana del postoperatorio).
Cirugía como tratamiento de la obstrucción intestinal por bridas. Enterolisis.
En el ámbito de la casuística quirúrgica, el número de operaciones debidas a obstrucción por bridas es elevado (en EEUU se estima en 117 intervenciones /100.000 pacientes/año), lo que supone una fuente importante de morbilidad para el paciente y por tanto, de elevado consumo de recursos sanitarios.
Se da la circunstancia de que entre el 60% y el 80% de los casos, se resuelve sin intervención quirúrgica, pero el resto precisa cirugía (adhesiolisis o enterolisis) para resolver la obstrucción, lo que a su vez, genera adherencias y conlleva más riesgo de obstrucción.
Se estima que el riesgo de obstrucción por bridas tras adhesiolisis, es del 12%, de los cuales, la mayoría se resuelven sin intervención (66%). No obstante pueden precisar cirugía algunos pacientes, y en ellos el 18% puede volver a presentar obstrucción.
Los factores de riesgo para volver a presentar obstrucción por bridas, son:
- Edad menor de 40 años.
- La presencia de adherencias múltiples o síndrome adherencial "enmarañado".
- La presencia de complicaciones postoperatorias (fístula, absceso, hemorragia etc...).
Este grupo de pacientes, constituiría el grupo de riesgo "diana" para implementar medidas de prevención, del tipo barreras antiadherenciales.
Medidas para combatir las adherencias y sus complicaciones.
Desde el punto de vista de la prevención de las bridas y adherencias, se han estudiado distintas estrategias encaminadas a evitar la formación de las mismas y por supuesto, para evitar las consecuencias deletéreas del los síndromes adherenciales, especialmente la obstrucción intestinal
En relación con los aspectos técnicos de la cirugía, tan solo se han confirmado eficaces para reducir la incidencia, tres actitudes:
- El abordaje laparoscópico (reduce el riesgo global en un 14%).
- Obviar el cierre del peritoneo parietal (reduce el riesgo global en un 36%).
- El lavado de la cavidad peritoneal, con solución fisiológica (salino 0,9% a 37º C). Las temperaturas más elevadas lesionan e incrementan la posibilidad de adherencias.
En relación con las terapias encaminadas a impedir la formación de bridas, disponemos de 4 agentes intraperitoneales anti-adherenciales (sustancias denominadas barreras preventivas de adherencias peritoneales).
En un metaanálisis recientemente publicado, se ha demostrado que no existen efectos perjudiciales relevantes relacionados con el uso de estas terapias intra-peritoneales anti-adherenciales en la cirugía abdominal. Sin embargo, parece que el uso de celulosa regenerada oxidada (interceed o surgicel) y el uso de carboximetil celulosa -hialuronato de sodio (seprafilm) han demostrado reducir el riesgo de obstrucción por adherencias en un 51% y un 49% respectivamente.
2 comentarios - 201720feb
Donante hepático e inteligencia social
Dr. Juan Carlos Meneu
Desde una perspectiva amplia, la opinión generalizada, en la "comunidad trasplantadora internacional", es que el trasplante hepático de donante vivo (THDV) está justificado, ya que continúan falleciendo enfermos en las listas de espera de TH (trasplante hepático). Los datos de Registro Español son elocuentes: la mortalidad en lista se ha estabilizado en el 8% (en algunos centros alcanza el 20%), mientras que la posibilidad de ser trasplantado (en el año 2008) no superó el 50%.
El THDV, al igual que el split, la donación a corazón parado, los órganos marginales o el trasplante en dominó, representa una opción para aumentar el "pool" de donantes. Siendo España el líder mundial en tasa de donación de cadáver, ha existido (y existe) un cuestionamiento razonable del THDV, con argumentaciones a favor y en contra. Se trata de un problema simple de oferta y demanda, que obliga a decisiones complejas desde el punto de vista de la ética, la equidad y la justicia. El artículo publicado por el grupo de la Universidad de Murcia (Martínez-Alarcón y cols.), contribuye a esclarecer el debate.
Hasta enero del año 2010, se habían realizado en España aproximadamente 246 trasplantes de donante vivo (53% en receptores adultos), estabilizándose año tras año, representando aproximadamente el 1-1,5% del total anual. Al comparar el crecimiento porcentual interanual entre distintos órganos, se observa en el riñón un ligero aumento, mientras que en el THDV la tendencia es inversa. La mortalidad del donante vivo de hígado publicada es del 0,15% (0,20% si se incluyen las causas posiblemente relacionas con la donación en vivo). En España, hasta la fecha, no se ha producido ningún fallecimiento en los donantes, aunque el índice de reintervenciones tras la donación, se cifra en el 10%. La supervivencia para el THDV, según los datos del Registro Europeo de Trasplante, son mejores, tanto para el paciente (85% al año y 76% a los cinco años vs. 82 y 71%, respectivamente, con donante cadáver), como para el injerto (80% al año y 70% a los cinco años vs. 78 y 64%, respectivamente, con donante cadáver). En el estudio A2ALL se ha descrito una mayor incidencia de complicaciones grado 4 en el receptor de donante vivo (16 vs. 9%); este porcentaje se reduce significativamente a medida que aumenta la experiencia del grupo (> 20 trasplantes/año).
Las encuestas a los donantes vivos confirman que únicamente un 3,7% se ven presionados para la donación y, entre las motivaciones para donar, el 60% de ellos lo hacen para salvar la vida del receptor y un 35% por satisfacción personal. Martínez-Alarcón y cols. confirman que en el caso de que los familiares estuviesen adecuadamente informados -y por tanto mostrasen actitud favorable a la donación en vivo-, solo el 44% de los receptores preferirían continuar indefinidamente en lista antes que realizarse un trasplante con donante vivo. ¿Por qué entonces, asistimos a un decremento anual mantenido en cifras absolutas?
El donante vivo es una opción singular y compleja para acceder a un órgano y de esta manera, ser trasplantado. Existen factores condicionantes de la donación de vivo para adulto (la escasez de órganos, el beneficio para el receptor, los riesgos del donante, la tensión emocional, el altruismo, la autonomía, el MELD, etc.). Existen también distintas listas (autonómicas) y los tiempos de espera varían de unas autonomías a otras. En consecuencia, la mortalidad en lista y las posibilidades de ser trasplantado en una u otra Comunidad Autónoma difieren. Por ello, los grupos de trasplante, adoptan políticas diferentes para incrementar el pool de donantes, condicionados por la edad de sus receptores y por el volumen absoluto de su lista propia. La falta de información a este respecto puede resultar trascendente y tener un impacto directo en la implementación del programa de donante vivo.
En nuestra opinión, y de acuerdo con el Presidente de la Sociedad Española de Trasplante Hepático -Prof. M. de la Mata: Criterios de distribución y asignación de órganos para trasplante y desigualdad de acceso en el territorio nacional. Aspectos éticos-, se impone un esfuerzo por unificar a nivel estatal (y no solo autonómico), los criterios de acceso y priorización en lista de trasplante de hígado (ya sea con injerto de donante cadáver o de vivo). Criterios transparentes, consensuados, objetivos, que garanticen la asignación "órgano-receptor", en función de la gravedad (mediante indicadores cuantificables), atendiendo a los principios de justicia (o equidad) y de utilidad (o eficiencia). Quizá, el sistema MELD, incluyendo factores relativos del donante, pueda ser la herramienta más útil. Resulta evidente que la distribución por gravedad (MELD) hace que se pierda la premura para la donación de vivo, especialmente en los hepatocarcinomas, pero al mismo tiempo, representa un instrumento útil para seleccionar qué receptores se beneficiarían más de un donante vivo. De hecho, en el Documento de Consenso sobre Donante Vivo, se apuesta por ofrecer el THDV a pacientes con MELD mínimo de 12 o Child Pugh de 8 puntos.
Por tanto, es imprescindible una adecuada comunicación y concienciación sobre las opciones existentes para incrementar el "pool" de donantes, incluyendo la partición hepática (split), el donante en asistolia y los trasplantes en dominó, entre otras. Este empeño en comunicar y concienciar, no debe abarcar solo a la sociedad civil, sino también a los profesionales sanitarios, para que sean ellos quienes finalmente planteen la opción al receptor, en vez de soslayarla.
Vivimos en una sociedad inteligente, con un gran capital social, con capacidad para dirigir bien el comportamiento, captando, elaborando y produciendo información. En este sentido, resulta muy ilustrativo lo que Martínez Alarcón y cols., ponen de manifiesto: tan solo el 19% de los receptores incluidos entre 2003 y 2005 recibieron información sobre esta alternativa, el THDV.
Iniciativas como la promovida por los grupos con actividad con THDV en España, Jornadas Sobre Donación y Actividad en Trasplante de Donante Vivo (Barcelona, noviembre 2009), la promovida por la Sección de Ciencias Sociales del Ateneo de Madrid, Trasplante de Órganos: Componente Científico. Componente Ético (Madrid, junio 2010) o las promovidas por la Organización Nacional de Trasplante. Estrategias de Mejora en la Donación de Órganos: la hoja de ruta (Madrid, marzo 2011) contribuyen de manera sustancial a desarrollar estrategias de gestión de donantes de cadáver, de vivo y de acceso a la lista de espera. Es decir, a resolver con inteligencia, el problema de las listas de espera.
Por ello Martínez-Alarcón aporta valiosa información sobre la percepción de los protagonistas últimos, los receptores y los potenciales donantes de vivo.
Debemos plantearnos cómo estimular la donación en vivo. Es cierto que el propio proceso de evaluación hace que se pierda un buen número de donantes, fundamentalmente por volumetría insuficiente e incompatibilidad ABO, hasta aceptarse únicamente a un 9-17% de los candidatos presentados. Por ello, sería necesario intentar minimizar las consecuencias que el trasplante tiene en el donante (físicas, psíquicas, e incluso económicas). La cicatriz constituye uno de los principales inconvenientes, el cual podría solventarse mediante laparoscopia. Otro factor negativo son los gastos por baja laboral. Posiblemente la solución a este problema radique en la creación de mecanismos de protección, similares a los de la mujer que ha dado a luz, ofreciendo garantías en cuanto al mantenimiento del puesto de trabajo, o facilitando el acceso a seguros asistenciales, al fin y al cabo el donante, que indudablemente aporta algo muy positivo a la sociedad, no recibe en la actualidad nada de ella. La posibilidad de un sistema de pago o compensación para los donantes de órganos es algo todavía en la actualidad controvertido, pero podría ser el propio estado el que asumiera ese papel, como ocurre en Irán, para potenciar el trasplante renal de donante vivo (TRDV).
En suma, en el contexto de una sociedad informada y concienciada, la mejora del THDV requiere identificar correctamente los pacientes candidatos, reducir la morbimortalidad y aumentar la calidad de vida del donante y, por último, poner en marcha opciones más novedosas, como los programas de donantes cruzados o los programas de donantes con grupos sanguíneos incompatibles. La elección es nuestra, y el compromiso, también.
0 comentarios - 20171feb
Insulinoma y Steve Jobs
Dr. Juan Carlos Meneu
Introducción. Steve Jobs y el tumor endocrino de páncreas llamado insulinoma
Steve Jobs falleció en su casa de California a las 3 de la tarde del 5 de octubre de 2011, a los 56 años, a consecuencia de un paro respiratorio derivado de las metástasis del cáncer de páncreas que le fue descubierto en 2004, por el que en 2009 había recibido un trasplante de hígado.

En octubre de 2003 se le diagnosticó un cáncer, y a mediados de 2004 anunció a sus empleados que tenía un tumor canceroso en el páncreas.
El pronóstico para cáncer de páncreas suele ser muy malo; Jobs afirmó que tenía un tipo raro de cáncer de páncreas menos agresivo, conocido como carcinoma de los islotes pancreáticos. A pesar de su diagnóstico, Jobs -budista y vegetariano- se resistió durante 9 meses a seguir las indicaciones para realizar una intervención habitual en la medicina convencional, y en su lugar siguió una dieta especial de medicina alternativa en un intento de acabar con la enfermedad. El médico de Harvard Dr. Ramzi Amir, especialista en ese tipo de cáncer afirmó:
"Dadas las circunstancias parece evidente que la elección de la medicina alternativa por parte de Steve Jobs le condujo innecesariamente a una muerte temprana. Steve Jobs sucumbió a la enfermedad más rápidamente por su negativa a usar la medicina convencional.
Si el cáncer de Steve Jobs hubiese sido retirado quirúrgicamente poco después de su diagnóstico, él podría haber sobrevivido sin efectos secundarios.
Steve Jobs tenía unos tumores neuroendocrinos relativamente poco severos, comparados con el muy agresivo adenocarcinoma que tienen el 95% de los pacientes de cáncer de páncreas.
En mi serie de pacientes para muchos subtipos de este cáncer la tasa de supervivencia durante más de una década fue del 100%."
Jobs padeció una rara forma de cáncer, según explicó el Dr. Leonard Saltz, jefe de Oncología Médica en el Hospital Memorial Sloan-Kettering Cancer Center. "La supervivencia se mide en años o incluso décadas, a diferencia del adenocarcinoma de páncreas que se mide en meses".
De este enfermedad tratamos hoy en nuestro blog.
Hiperinsulinemia e insulinoma
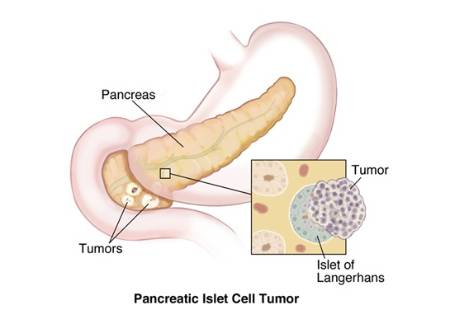
Las concentraciones bajas de insulina, se describieron como una característica frecuente en varias enfermedades a lo largo del siglo XIX. Coincidiendo con el desarrollo clínico de la insulina en 1920 y la aparición de síntomas por sobredosificación de la misma, se acuñó el nombre de hiperinsulinismo.
En 1927 se describió por primera vez en un paciente con episodios graves de hipoglucemia, la presencia de un tumor pancreático de células de islotes. El extracto del tumor produjo hipoglucemia grave en ratones, dando soporte científico a la hipoglucemia secundaria al hiperinsulinismo por tumores pancreáticos.
Finalmente, en 1929, se describió la primera curación tras la resección de un insulinoma pancreático.
Se estima que la incidencia es de 4 casos por millón de habitantes; la edad mediana en el momento del diagnóstico es de 50 años, siendo más frecuente en mujeres (57%).
Síntomas
La hipoglucemia de ayuno es la característica en el 73% de los pacientes (un 6% son postpandriales y un 20% tienen clínica en ambas fases). Los síntomas son derivados de la neuroglucopenia (confusión, cambios visuales, comportamientos inusuales) y de la descarga adrenérgica (palpitaciones, sudoración, temblores). Con frecuencia amnesia.
El diagnóstico es difícil, el tiempo medio de retraso es de 1,5 años, aunque algunos enfermos presentan síntomas con décadas de anterioridad al diagnóstico. En ocasiones los pacientes son diagnosticados de trastornos psiquiátricos, epilepsia entre otros errores derivados de la malinterpretación del contexto clínico.
Localización y características de los insulinomas
Puedes ser únicos o múltiples, benignos o malignos.
- 87% son tumores únicos
- 7% son múltiples y benignos
- 6% son malignos, definidos por la presencia de metástasis (el caso del célebre Steve Jobs).
Diagnóstico y estadificación
El diagnóstico de insulinoma se estableció mediante la presencia de síntomas de neurohipoglucemia, hipoglucemia de ayuno, test del ayuno positivo, determinación de la proinsulina y péptido C.
La estadificación está contemplada en la American Joint Committee on Cancer (JCC)/International Union Against Cancer (UICC) TNM (tumor-node-metastasis).
Tasas de supervivencia a cinco y diez años de los pacientes sometidos a resección de un tumor neuroendocrino pancreático
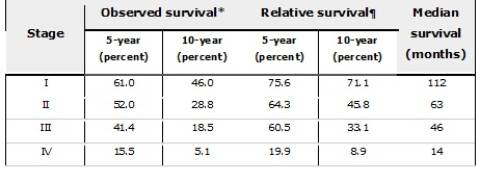
* Comparisons between each stage group are significant to p<0.0001.
¶ Survival adjusted for patient age by matching against 1990 United States Census Bureau data.
La malignización es rara, y la presentación es indolente, habiéndose descrito largos períodos de supervivencia aún en presencia de metástasis ganglionares o viscerales.
El comportamiento biólogico de los insulinomas no siempre se corresponde con sus caracteristicas histológicas; incluso los tumores malignos muestran escaso pleomorfismo, hipercromasia o incremento de la actividad mitótica. Por eso en los sistemas de estadificación y graduación de estos tumores, incluyen caracteristicas relacionadas con el estadio (tumores mayores o menores de 2 cm, y la presencia de metástasis) y con el grado de los tumores (grado de mitosis, invasion perineural y linfovascular, expresion de Ki67).
Estudio topográfico
El talón de Aquiles en el tratamiento de este tipo de tumores consiste en el diagnóstico topográfico preoperatorio. A pesar del gran número de pruebas de imagen de que disponemos, el pequeño tamaño de los insulinomas, hace que el diagnóstico topográfico no sea siempre posible. En una serie de estudios se llega a la conclusión de que la ecografía, el TAC y la RMN presentan una sensibilidad en el diagnóstico preoperatorio de este tipo de tumores que ronda el 50-60%. Estamos de acuerdo con la mayor parte de los autores en que la ecoendoscopia debería ser indispensable como prueba de diagnóstico preoperatorio en todos los pacientes, alcanzando una sensibilidad del 80-90% en diversas series.
Tratamiento
La extirpación es el tratamiento de elección.
Los procedimientos más frecuentemente descritos son los siguientes:
- Enucleación (tratamiento local)
- Pancreatectomía distal
- Pancreatectomía distal +enucleación
- Duoodenopancreatectomía cefálica
- Pancreatectomía total
Pronóstico
- Mortalidad operatoria < 5% (alrededor del 1,4%)
- Curación 87.5% tras la reseccion
- Hipoglucemia persistente 8.5 %,
- Diabetes 2,2%
0 comentarios - 201718ene
Esófago de Barret
Dr. Juan Carlos Meneu
La enfermedad por reflujo gastroesofágico (ERGE), se define en la actualidad como una enfermedad crónica, caracterizada por síntomas -que pueden ser típicos y atípicos- ó la presencia de lesión en la mucosa del esófago, secundarios al reflujo patológico de contenido gástrico hacia el esófago.
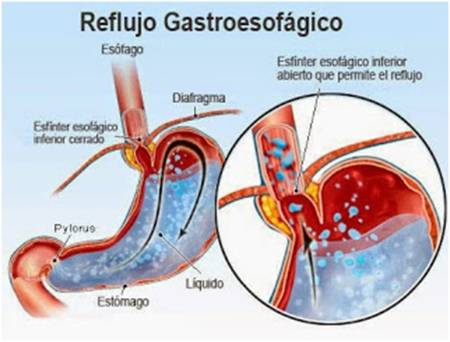
Prevalencia
Es un problema de salud muy frecuente en los países desarrollados, con una prevalencia estimada del 18%-28% en América del Norte y del 9%-26% en Europa (aproximadamente).
En las últimas tres décadas la prevalencia de la ERGE se ha incrementado en relación con la epidemia de obesidad, cambios en el estilo de vida no saludables y la disminución en la prevalencia de la infección por Helicobacter Pylori.
Riesgo
La ERGE constituye un factor de riesgo para el desarrollo del Esófago de Barrett, con displasia leve o grave, y consecuentemente, adenocarcinoma de esófago.
La prevalencia del esófago de Barrett (EB) es del 0,45-2,2% en los pacientes que se realizan una endoscopia digestiva alta y superior al 12% si la indicación es por síntomas de reflujo, habiéndose descrito un aumento progresivo en los últimos años.
Se ha estimado recientemente que el riesgo de desarrollar un cáncer de esófago de la estirpe adenocarcinoma, sobre un esófago de Barrett, es del 0,24%, cada año, y más concretamente:
- Un 2% de riesgo anual para evolucionar desde no displasia hacia displasia de bajo grado.
- Un 4% anual para evolucionar desde displasia de bajo grado hacia displasia de alto grado o carcinoma precoz.
- Un 25% anual para evolucionar desde displasia de alto grado /cáncer precoz hacia cancer invasivo.
Se da la circunstancia de que el 45% de los pacientes con ERGE y esofagitis de Barrett, pueden carecer de síntomas (típicos o atípicos de reflujo gastroesófagico), lo cual les convierte en un segmento de población especialmente peligroso.
Es preciso el seguimiento endoscópico de los pacientes con E Barrett, de acuerdo a las siguientes recomendaciones
- Una endoscopia anual si no hay displasia y luego mantenerse así con una cada 3 años.
- Si es indefinido para displasia, nueva endoscopia en 6 meses.
- Si hay displasia leve nueva endoscopia en en 6 meses y si es displasia grave, nueva endoscopia en 3 meses.
Tratamiento farmacológico
La farmacoterapia con inhibidores de la bomba de protones (IBPs) y la cirugía antirreflujo, son efectivos en el control de los signos endoscópicos y de los síntomas de reflujo en pacientes con esófago de Barrett, pero con frecuencia, fracasan en el intento de eliminar la exposición al reflujo ácido patológico.
Inhibidores de la bomba de protones (IBPs). En estudios recientes de pacientes tratados con esomeprazol (un tipo de IBPs) a dosis de 60 mg/día, se ha demostrado que al menos el 38% de ellos, continúan con reflujo patológico (demostrado por phmetría). Incrementada la dosis a 80 mg de esomeprazol, se ha confirmado que incluso el 50% de ellos, pueden presentar aún reflujo patológico ácido, y en otro estudio en el que se incluyó el estudio funcional con Bilitec, se detectó que pacientes tratados con omeprazol (40-60 mg/día), presentaban reflujo ácido (25%) y biliar patológicos (60%). Es decir, el tratamiento farmacológico, no garantiza el control absoluto del reflujo, aún en presencia de mejoría sintomática y morfológica del esófago.
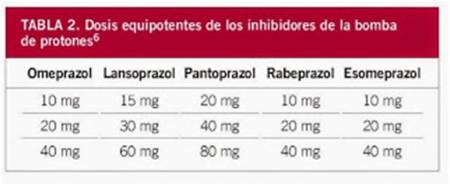
Efectos adversos de los inhibidores de bomba de protones (IBPs). En la actualidad, podemos afirmar que los pacientes con esófago de Barrett, precisan tratamiento crónico e ininterrumpido con inhibidores de la bomba de protones (IBPs), con ajustes constantes de dosis y control del nivel de supresión ácida al que sometemos a nuestros pacientes, no solo desde el punto de vista sintomático (el 45% no tienen síntomas), si no funcional, incluyendo la realización de estudio de función esofágica, con la phmetria de 24 y la manometría esofágica.
Lo cierto es que desde el punto de vista argumental,y a diferencia de la medicación, la reparación quirúrgica (cirugía antirreflujo), consigue evitar que el contenido gástrico (ácido, básico o mixto) ascienda hacia el esófago de forma crónica e intensa. Sin embargo, no se ha demostrado hasta la fecha que el riesgo de desarrollar cáncer, sea menor que con los fármacos.
Otra consideración al margen, es en qué medida los pacientes entienden lo que significa "terapia crónica e ininterrumpida con IBPs" y hasta qué punto están informados y dispuestos a asumir los efectos secundarios de dichos fármacos. Todos los IBPs son generalmente bien tolerados a corto plazo, pero en tratamientos de larga duración, se han descrito los siguientes efectos secundarios: osteopenia, osteoporosis y riesgo de fractura, neumonía, infecciones entéricas por Clostridium difficile, déficit de ciertos nutrientes, hipersecreción ácida de rebote, neoplasias, nefritis intersticial aguda, o riesgo de interacciones con otros medicamentos.
Tratamiento quirúrgico. Cirugía laparoscópica antirreflujo.
Consiste en reparar el defecto funcional y anatómico que condiciona la ERGE. Se realiza con anestesia general, a través de incisiones pequeñas en el abdomen, lo que se denomina CIRUGÍA MINIMAMENTE INVASIVA.
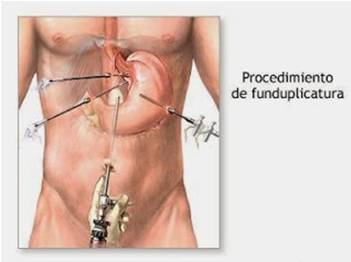
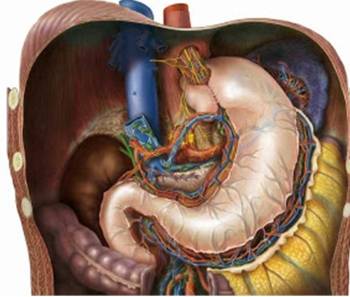
La cirugía consigue controlar el material refluído, ácido y biliar, pero ningún estudio hasta la fecha ha demostrado reducir más el riesgo de cáncer que el tratamiento con fármacos. En un estudio recientemente publicado (Clin Gastroenterol Hepatol.
 2015 Jul 27 Gastroesophageal Acid Reflux Control 5 Years After Antireflux Surgery, Compared With Long-Term Esomeprazole Therapy), se demuestra que en comparación con el esomeprazol, la cirugia laparoscópica antirreflujo, consigue :
2015 Jul 27 Gastroesophageal Acid Reflux Control 5 Years After Antireflux Surgery, Compared With Long-Term Esomeprazole Therapy), se demuestra que en comparación con el esomeprazol, la cirugia laparoscópica antirreflujo, consigue :- Que a 6 meses de tratamiento, la exposición al ácido tras la cirugía laparoscópica, (de pie y tumbado) sea del 0.3% y del 0% en comparación con el esomeprazol (2% y 1% respectivamente)
- Tras la cirugía laparoscópica, el 90% y el 89% de los pacientes (a 6 meses y 5 años) tienen exposición normal al ácido (en comparacion con el grupo de esomeprazol: 66% y 72%)
La cirugía de la hernia y el reflujo esofago-gástrica, es un procedimiento seguro, con bajo porcentaje de complicaciones operatorias graves (< 1%). Se estima que son precisas revisiones quirúrgicas por fracaso en el tratamiento en los dos primeros años en sólo el 10% de los pacientes.
Efectos adversos del tratamiento quirúrgico. Las complicaciones leves y transitorias más frecuentes de la cirugía laparoscópica son: el atrapamiento aéreo (85%), la diarrea (18%-33%) y la disfagia (10%-50%). Son habitualmente transitorios y remiten a los 3-6 meses de la cirugía.
Nuestra Recomendación
Es evidente que la cirugía y la medicación reducen el riesgo de desarrollo y la progresión del esófago de Barrett, pero no son eficaces para facilitar la prevención completa, esto es, la reversión de la lesión.
Por este motivo, consideramos que la cirugía antirreflujo (que repara el esfínter esofágico inferior deficiente y la hernia hiatal subyacente, con una tasa de éxito funcional del 90% a 5 años), siendo superior a la farmacoterapia en el control de la esofagitis de Barrett, debe ofrecerse como opción terapéutica a los pacientes que padezcan la enfermedad, informándoles debidamente de los efectos beneficiosos y secundarios de ambas opciones terapéuticas.
- 201711ene
Redes sociales y cirugía
Dr. Juan Carlos Meneu Díaz
Las redes sociales son un componente necesario de la práctica quirúrgica, se acepte o no.
Su uso y expansión, es inevitable. Y por tanto el dilema, no es "usarlas o no"; se trata de "cómo usarlas".

Comunicación entre profesionales
No hay duda de que una de las formas más poderosas en las que las redes sociales afectan la realidad es mediante la creación de comunidades de discusión en tiempo real, sobre cualquier tema, en cualquier momento, de manera global, instantánea, y si se quiere, de forma anónima o privada. Este herramienta de comunicación, interacción y coordinación se puede trasladar directamente a la medicina, y en particular a la cirugía. Como cirujanos, nuestra cultura se ha basado (y sigue haciéndolo) en estas formas de obtener conocimiento, educación y calidad: planes de tratamiento multidisciplinar, compartir casos y experiencias en Congresos, discusiones en sesiones clínicas etc...Un claro ejemplo son las sesiones semanales o mensuales de morbimortalidad que realizamos con nuestros colaboradores con el objetivo de corregir los defectos detectados en los procedimientos diagnósticos y terapéuticos.
Por lo tanto, las redes sociales, proporcionan esta opción de intercambio de conocimientos e información a través de la red. Por este motivo, disponemos de multitud de plataformas online de intercambio de conocimiento, de formación y intercambio de opiniones o lo que ha venido a denominarse "medical crowdsourcing"; es decir compartir experiencia y poner en práctica lo aprendido en tiempo real, de nuestros compañeros en casos de difícil solución, mediante el uso de un chat o un blog.

Comunicación con los pacientes
Resulta evidente la capacidad de contacto instantáneo con nuestros pacientes que ofrecen las redes sociales. Este hecho cobra gran relevancia si consideramos que de media, un paciente dedicará 2 horas al año a las consultas con su médico, mientras que el tiempo que dedica a comunicarse con otras personas son 5.000 horas/anuales. Sin embargo, en un estudio reciente en el que se preguntaba a los pacientes sobre la claridad de las informaciones expuestas en Internet, el score alcanzado era 3,2/10.
Es decir, existe un amplio campo de mejor en la interacción y accesiblidad con nuestros pacientes, y en realidad, el límite para su uso, es nuestra propia imaginación. A través de las redes sociales, podemos aconsejar, notificar asuntos o noticias de última hora en relación a su enfermedad y educar a nuestros pacientes.
Investigación, campañas y marketing sanitario
Finalmente, en estos tres ámbitos, también juegan un papel fundamental las redes sociales. Podemos realizar encuestas , seguimiento a los pacientes, e incluso, financiar estudios de investigación o epidemiológicos.
En suma, las redes sociales, también han venido para quedarse. Y representan una herramienta, que bien utilizada, aporta un potencial al ejercicio de nuestra profesión, que no debemos despreciar.
0 comentarios
Bienvenido al blog del Servicio de Cirugía General y del Aparato Digestivo del Complejo Hospitalario Ruber Juan Bravo. Este espacio está creado para aconsejar e informar sobre las enfermedades del aparato digestivo, de la cirugía general, de la cirugía laparoscópica, de la cirugía robótica, de la cirugía de la carcinomatosis, de la cirugia endocrina, de la cirugía metabólica y de la obesidad, de la cirugía de colon y de recto y de la proctología, ademas de la cirugía oncológica, entre otros aspectos. El cáncer del aparato digestivo es una de las principales causa de muerte en todo el mundo. Estamos abiertos a responder a cualquier duda o cuestión. Será un placer intentar resolverla.
 2.026
2.026
 2.025
2.025
 2.024
2.024
 2.023
2.023
 2.022
2.022
 2.021
2.021
 2.020
2.020
 2.019
2.019
 2.018
2.018
 2.017
2.017
 2.016
2.016
- La digitalización de la atención sanitaria en cirugía
- Mastectomía endoscópica
- Diagnosticar y tratar un cáncer en el esófago. ¿Cómo prevenirlo?
- Manometría en el reflujo gastroesofágico
- La investigación clínico quirúrgica: imperativo ético en el Servicio de Cirugía General y del Aparato Digestivo del Hospital Universitario Ruber Juan Bravo
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.