Quirónsalud
Blog de Cardiología de los Hospitales Quirónsalud Alicante, Murcia, Torrevieja, Valencia, Costa Adeje y Vida
- 202218oct
Conoce los síntomas del derrame de pericardio y cómo actuar
Texto elaborado por el servicio de cardiología de Quirónsalud Alicante.
El derrame pericárdico es la acumulación de líquido en el espacio pericárdico o saco que envuelve al corazón.
El pericardio está formado por dos capas: el pericardio visceral, adherido a la superficie del músculo cardiaco, y el pericardio parietal, que rodea a todo lo anterior. El espacio o saco pericárdico está contenido dentro de estas dos capas y, normalmente, contiene no más de 50 ml de líquido seroso que actúa como lubricante para proteger el corazón.
El derrame pericárdico puede darse sin síntomas ni signos, esto sucede cuando el líquido ha aumentado lentamente, si bien si se presentan signos los más frecuentes suelen ser: dificultad para respirar o falta de aire; malestar cuando se está tumbado; dolor en el pecho, generalmente en la parte de detrás del esternón o en el lado izquierdo del pecho; hinchazón en piernas, abdomen o pecho.
Siempre se debe consultar a un médico si se siente un dolor en el pecho que dura más de unos pocos minutos, si duele al respirar o si cuesta respirar, o bien si se ha tenido un desmayo inexplicable. En Quirónsalud contamos con un equipo de expertos en Cardiología que cuidarán de la salud de tu corazón.
Síntomas del derrame de pericardio en pacientes
Los derrames no ocasionan síntomas por sí mismos a menos que ocasionen un taponamiento cardiaco. Se dan ocasiones en la que muchos pacientes presentan dolor debido a la pericarditis asociada que causa el propio derrame.
El taponamiento cardiaco se puede llegar a producir si un derrame pericárdico, ya sea por su severidad o por su rapidez en la instauración, provoca un colapso de las cavidades derechas cardíacas evitando su correcta expansión y contracción ocasionando que el corazón reciba correctamente toda la sangre que necesita nuestro cuerpo. Si esto ocurre el paciente puede llegar a tener una hipotensión arterial grave, síncope o pérdida de conocimiento e incluso shock cardiaco con parada cardiaca.
Es posible que el derrame pericárdico no cause ningún signo ni síntoma perceptible, sobre todo si la cantidad de líquido aumentó lentamente.
Sin embargo, entre los signos y síntomas de derrame pericárdico que se pueden manifestar en los pacientes, se pueden incluir:
que se pueden manifestar en los pacientes, se pueden incluir:- Falta de aire o dificultad para respirar (disnea).
- Molestias al respirar mientras se está recostado.
- Dolor de pecho, normalmente detrás del esternón o en el lado izquierdo del pecho.
- Sensación de opresión en el pecho.
- Aturdimiento o sensación de desmayo.
- Hinchazón en el abdomen o las piernas.
Clasificación de derrame pericardio
Dependiendo de la rapidez con la que aparezca se puede clasificar en agudo, subagudo o crónico. Igualmente dependiendo de la cantidad de líquido en su interior pueden ser derrames ligeros, moderados o severos.¿En qué tipo de pacientes se suele dar?
Los pacientes con cualquier proceso infeccioso, neoplásico, autoinmunitario o inflamatorio que provoque una pericarditis pueden desarrollar derrame pericárdico.
A veces el derrame pericárdico puede aparecer en pacientes con una infección pulmonar localizada cercana al pericardio, en pacientes con enfermedad renal muy evolucionada, en casos excepcionales de hipotiroidismo y, por supuesto, en aquellos pacientes que han sido intervenidos recientemente de cirugía cardiaca.
Gravedad del derrame pericárdiaco
El derrame pericárdico, incluso el severo, puede pasar desapercibido y no causar síntomas y cronificarse.
Si el derrame pericárdico aparece rápidamente y con cuantía significativa puede llegar a provocar un taponamiento cardiaco con peligro de shock cardiaco y muerte si no se drena de forma precoz.
y muerte si no se drena de forma precoz.
El hecho de desarrollar taponamiento cardiaco depende el equilibrio de presión entre la presión que existe dentro de la cavidades cardiacas (fundamentalmente las cavidades derechas del corazón) y la presión externa que ejerce el líquido desde el saco pericárdico, dependiendo este equilibrio de la velocidad de instauración y cuantía.Tratamiento para el derrame pericárdico
Si el derrame no causa compromiso hemodinámico del paciente, el tratamiento de primera línea es el de la causa que lo origina, sin embargo, si es idiopático o asociado a pericarditis se suele tratar con antiinflamatorios e incluso a veces con colchicina y corticoides.
Si el derrame pericárdico llega a ocasionar un taponamiento cardiaco debe considerarse una urgencias cardiológica y debe evacuarse de forma inmediata realizando una pericardiocentesis mediante una punción con un aguja desde la región subxifoidea del corazón o desde el espacio entre las costillas cercano a la punta el corazón. Con esta punción se accede al saco pericárdico y se introduce un drenaje pericárdico en su interior para extraer el líquido que está comprimiendo el corazón desde fuera.
¿Qué esperar del tratamiento del derrame pericárdico?
En la mayor parte de los casos, nuestros especialistas en cardiología lo suelen resolver con tratamiento médico con antiinflamatorios, analizando cada caso de forma individual.
Cuando es severo o causa taponamiento cardiaco suele resolverse con pericardiocentesis, además esta técnica aporta información para el diagnóstico de la causa mediante análisis del líquido extraído.
A pesar de ello, hay pacientes que vuelven a desarrollar derrame pericárdico de forma recurrente, en dichos casos es necesario realizar un ventana pericárdica, o comunicación entre el saco pericárdico y el saco pleural (envoltura similar que envuelve a los pulmones), para evitar que el derrame pericárdico ocasione mayores problemas.
La ventana pericárdica se puede realizar mediante abordaje quirúrgico directo en el quirófano de cirugía cardiaca o mediante videotoracoscopia en el quirófano de cirugía torácica, permitiendo además tomar biopsias del saco pericárdico y pleural. - 202228jul
La cirugía que reduce las posibilidades de ictus en pacientes con fibrilación auricular
Post elaborado por la Unidad de cardiología de Quirónsalud Alicante
Las orejuelas del corazón son remanentes embriológicos situados en cada una de las aurículas cardiacas (cavidades altas, derecha e izquierda, del corazón donde drena la sangre por las venas).
Las orejuelas son unos pequeños sacos que se localizan en la parte anterior y lateral de cada una de las aurículas cardiacas, derecha e izquierda.
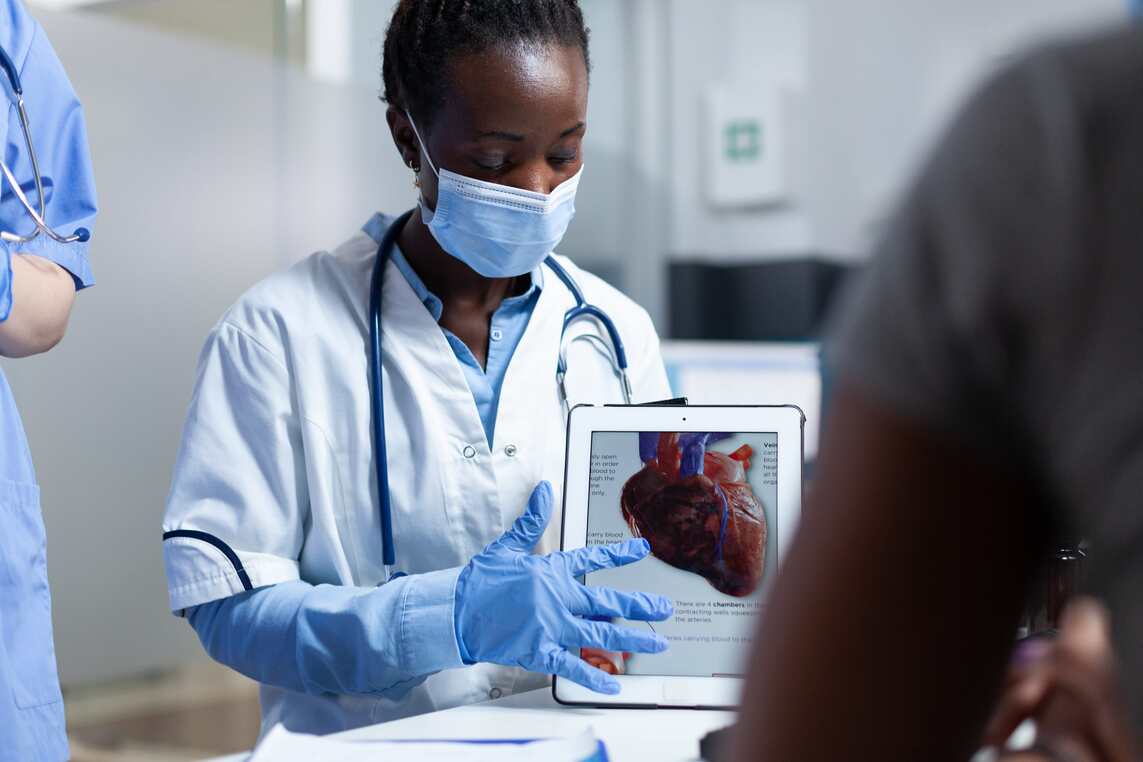
Función de las orejuelas del corazón
Son remanentes embriológicos de unas estructuras primitivas cardiacas que, durante la evolución, han servido para equilibrar la presión en los corazones primitivos pero que en el ser humano no tienen ninguna implicación fisiológica relevante.
Sin embargo, actualmente son fuentes de interés clínico cardiológico dado que la orejuela derecha suele utilizarse para el implante de los electrodos auriculares de marcapasos y en el caso de la orejuela izquierda se trata de una estructura implicada en la génesis de arritmias cardiacas y en su interior se puede formar trombos en aquellos pacientes con fibrilación auricular y factores de riesgo.
de marcapasos y en el caso de la orejuela izquierda se trata de una estructura implicada en la génesis de arritmias cardiacas y en su interior se puede formar trombos en aquellos pacientes con fibrilación auricular y factores de riesgo.
¿Cuántas orejuelas tiene el corazón?
Existen una derecha, situada en la aurícula derecha, y una izquierda, situada en la aurícula izquierda.
Es la del lado izquierdo la que tiene gran trascendencia clínica para el manejo antitrombótico de los pacientes con fibrilación auricular.
¿Qué es la oclusión de la orejuela izquierda?
Se trata de un procedimiento intervencionista, ya sea de forma percutánea mediante cateterismo o mediante cirugía cardiaca, en el que se excluye la orejuela izquierda del resto del corazón y de la sangre mediante un dispositivo.
¿Para qué sirve la oclusión de la orejuela izquierda?
Sirve para evitar que la sangre entre y se acumule en el interior de la orejuela izquierda, evitando y previniendo la formación de trombos en su interior.
En qué casos se realiza la oclusión de la orejuela del corazón
Se hace en los pacientes que no pueden tomar anticoagulantes y que tienen fibrilación auricular, una arritmia que puede favorecer que la sangre se acumule, se enlentezca y deposite materialmente trombótico en el interior de la orejuela izquierda.
De esta forma, se evitaría la formación de trombos sin necesidad de tomar anticoagulantes en aquellos pacientes que tienen contraindicado este tipo de fármacos.
¿Qué especialista lo hace?
Los procedimientos de cierre de orejuela realizados de forma percutánea por cateterismo lo suele realizar un cardiólogo intervencionista, ya sea electrofisiólogo o hemodinamista . Cuando el procedimiento se realiza durante una cirugía cardiaca lo lleva a cabo un cirujano cardiaco.
. Cuando el procedimiento se realiza durante una cirugía cardiaca lo lleva a cabo un cirujano cardiaco.
Procedimiento de oclusión de la orejuela del corazón
Durante el procedimiento de intervencionismo percutáneo se realiza un cateterismo que consigue liberar dentro del corazón un dispositivo que se aloja en el interior de la orejuela izquierda y la ocluye, evitando así que la sangre entre o salga, impidiéndole la formación de trombos.
que consigue liberar dentro del corazón un dispositivo que se aloja en el interior de la orejuela izquierda y la ocluye, evitando así que la sangre entre o salga, impidiéndole la formación de trombos.
Durante la cirugía cardiaca, normalmente asociado a otro procedimiento, como, por ejemplo, una reparación de la válvula mitral, se excluye la orejuela izquierda del resto del corazón mediante un dispositivo colocado externamente al corazón.
Beneficios de la oclusión de la orejuela para el paciente
La terapia habitual en los pacientes con fibrilación auricular y factores de riesgo protrombóticos es el uso de anticoagulantes para evitar y prevenir la formación de trombos que podrían llegar a provocar ictus.
Sin embargo, hay pacientes que no pueden tomar anticoagulantes por tener un riesgo hemorrágico muy elevado. En estos pacientes se puede realizar el procedimiento de cierre de orejuela para protegerlos frente al riesgo de ictus sin tenerlos que someter al riesgo hemorrágico derivado de la administración crónica de anticoagulantes.
Si quieres cuidar tu corazón, el equipo de Quirónsalud está a tu disposición.
Quirónsalud - Quirónsalud Murcia - Quirónsalud Alicante - Quirónsalud Valencia - Quirónsalud Torrevieja - Corazón - salud - problema de corazón - cardiología - cardiólogo - cardiología Quirónsalud - cardiológo Quirónsalud - cardiaco - cierre orejuela - orejuela corazón - ictus - embolias - pacientes fibrilación auricular0 comentarios - 202226jul
La prueba de diagnóstico por imagen para pacientes cardíacos
Post elaborado por Juan Delgado , jefe de Diagnóstico por la Imagen de QuirónSalud Murcia.
, jefe de Diagnóstico por la Imagen de QuirónSalud Murcia.
¿Qué es un angio TC y para qué sirve?
El angio TC es una prueba de diagnóstico por imagen que permite estudiar en detalle las arterias de una determinada región anatómica.
Como todos los TAC, utilizar los rayos X para obtener imágenes del organismo que posteriormente, mediante complejos algoritmos informáticos, permiten realizar reconstrucciones en diferentes planos del espacio o incluso tridimensionales.
Lo que diferencia a este tipo de TAC de los demás es la administración de contraste yodado intravenoso y que la adquisición de las imágenes se produce en el preciso momento en el que este medio de contraste se encuentra atravesando las arterias que se desea estudiar.
¿Cuánto tiempo dura un AngioTC?
La adquisición de las imágenes de angioTC dura apenas unos segundos.
La inyección de contraste se debe realizar unos segundos antes (dependiendo del tipo de estudio, entre 8 y 20 segundos).
Es una prueba ambulatoria y poco molesta para el paciente.
¿Cómo prepararse para un AngioTC?
La preparación para esta prueba es la misma que para cualquier otro estudio de TC con administración de contraste yodado intravenoso.
Es necesario ayunar previamente a la prueba, habitualmente un periodo de seis horas.
habitualmente un periodo de seis horas.
En caso de encontrarse en tratamiento con medicamentos para la diabetes (metformina) será necesario suprimir 48 horas antes de la realización de la prueba.
Por otro lado, será necesario avisar al médico si se padece de alguna enfermedad que pueda afectar a la función renal. Se deben aportar análisis de sangre recientes que permitan conocer la función renal. De no disponer se de ellos, se deberá realizar previamente esta analítica.
También es necesario avisar al personal sanitario si se padece alguna enfermedad tiroidea o se está siguiendo algún tipo de tratamiento relativo al funcionamiento del tiroides.
En cualquier caso, cuando se concierte la cita para la realización del angio TC, el personal de radiología informará al paciente de los diferentes aspectos que tiene que tener en cuenta para prepararse adecuadamente para esta prueba.
¿Cuáles son los tipos de angio TC?
Se puede realizar angioTC de cualquier parte del cuerpo.
En función de la región anatómica a estudiar, el médico radiólogo establecerá un tiempo de retraso (el tiempo que transcurre entre la administración de contraste intravenoso y la adquisición de las imágenes) o modificará los parámetros que sean necesarios para conseguir obtener una imagen diagnóstica de calidad.
¿En qué casos se recomienda el angio TC?
El angioTC es la prueba de elección para el estudio vascular.
Permite la valoración de las arterias, identificando placas de ateroma y posibles zonas de estenosis (zonas estrechas de los vasos en las que puede ser difícil el paso de sangre).
También se puede utilizar para evaluar el tratamiento realizado, sea con colocación de endoprótesis (recubrimiento que se coloca en el interior de vasos estrechados y que permite que la sangre se abra paso con normalidad a través de estos) o mediante bypass (creación de nuevas arterias mediante otras estructuras del cuerpo o utilizando tubos de plástico).
(creación de nuevas arterias mediante otras estructuras del cuerpo o utilizando tubos de plástico).
Un tipo especial de angioTC es el angioTC coronario, que permite el estudio de las arterias coronarias, las que se encargan de llevar la sangre a los músculos del corazón.
¿Qué especialista lo realiza?
Las imágenes de TC son adquiridas por técnicos especialistas en imagen para el diagnóstico.Quirónsalud - Quirónsalud Murcia - Quirónsalud Alicante - Quirónsalud Valencia - Quirónsalud Torrevieja - Corazón - salud - problema de corazón - cardiología - cardiólogo - cardiología Quirónsalud - cardiológo Quirónsalud - cardiaco - diagnóstico por imagen - prueba diagnostico corazón - prueba diagnóstico - angioTAC - angio Tc - angio tac con contraste - angio tac coronario1 comentario - 202228jun
El calor y las enfermedades cardiovasculares, consejos para llevar mejor la ola de calor
Texto elaborado por la doctora Catheline Lauwers
 , jefa del Servicio de Cardiología de Quirónsalud Valencia
, jefa del Servicio de Cardiología de Quirónsalud Valencia
Llega el verano y el incumplimiento de los tratamientos cardiovasculares aumenta un 20%. Esto puede provocar que el paciente sufra problemas cardiacos y cerebrovasculares, caso de la angina, infarto , insuficiencia cardiaca e ictus. Todo ello sin olvidar el incremento del riesgo de insuficiencia renal.
, insuficiencia cardiaca e ictus. Todo ello sin olvidar el incremento del riesgo de insuficiencia renal.
Riesgos del verano para hipertensos
Tenemos , en verano ,2 situaciones opuestas: por un lado, durante el verano, por el calor, nuestra tension suele ser más baja, pero por el otro, nuestro tratamiento con frecuencia es irregular y comemos con más sal.
Por ello, durante el verano vemos en nuestros pacientes problemas derivados de la hipotensión ( tensión excesivamente baja) , pero también de la hipertensión ( tensión excesivamente alta)
La hipotensión durante el verano
En verano los valores de presión arterial son más bajos que en los meses de invierno, esto se debe a que en el calor se produce una vasodilatación para favorecer la pérdida de temperatura corporal y como consecuencia se tiene una tensión arterial baja.
Si un hipertenso se expone demasiado al sol en verano y no se hidrata adecuadamente, puede sufrir una hipotensión muy grave que en casos severos provoca la pérdida del conocimiento y desmayo.
Dentro de las personas hipertensas, los adultos mayores son especialmente más sensibles al calor porque el mecanismo de la sudoración normalmente está deteriorado y en ellos es muy probable que se presenten problemas cardiacos y renales, por lo que es más difícil deshacerse del exceso de calor en el cuerpo.
La Hipertensión durante el verano
Durante el verano se pierde la rutuna, los horarios son distintos y el ritmo de vida cambia. El verano es una situación especial, lo vivimos de forma distinta y se puede descontrolar nuestra tensión.
Algunos de los factores que propician este descontrol son los alimentos con mucha sal, ya que hacemos más comidas fuera de casa con frecuencia, aumentamos el tabaco con las salidas, aumentamos el consumo de las bebidas alcohólicas, practicamos menos ejercicio… Todo esto hace que aumenten nuestras cifras tensionales.
Consecuencias del calor para las enfermedades cardiovasculares
Estas son algunas de las claves a tener en cuenta:
Si no hemos tomado la medicación, pueden aumentar los episodios cerebro y cardiovascular, como son: el ictus, angina e infartos de miocardio, episodios de descompensación de insuficiencia cardiaca, insuficiencia renal…
Por otra parte, si no hemos ajustado la dosis de los antihipertensivos, o no nos hemos hidratado correctamente, se pueden producir deshidrataciones que se acompañan de mareos, pérdida de conciencia, episodios de insuficiencia renal…
Síntomas del agravamiento de la hipertensión
Estos son algunos de los síntomas que pueden producirse en los pacientes cardiovasculares ante episodios de calor.
Por hipotensión.
Entre los síntomas se encuentran: mareos, pérdida de conciencia, disminución del volumen de orina, taquicardias y palpitaciones…
Por hipertensión.
Los pacientes pueden sufrir malestar, cefalea, dificultad para respirar, dolor en el pecho…
Consejos para el hipertenso en verano
Desde Quirónsalud recomendamos acudir a la consulta de su cardiólogo , al inicio del verano, para ajustar la medicación y especialmente los diuréticos.
, al inicio del verano, para ajustar la medicación y especialmente los diuréticos.
Algunos aspectos a tener en cuenta para sobrellevar el verano lo mejor posible podemos mencionar:
Valorar con tu médico el destino vacacional: en altura sube la tensión, en los sitios muy calurosos, baja la tensión…
Consejos para vuelos de larga duración: evitar la inmovilidad ( caminar cada 2 horas) e hidratarse para evitar la trombosis venosa profunda ("enfermedad de la clase turista"), y en algunos pacientes utilizar heparinas profilácticas, para evitar la formación de trombos en las venas de las pantorrillas.
Interiorizar siempre nuestro tratamiento médico: va con nosotros a todas partes.
Haz una foto con tu movil de tu tratamiento antes de salir de vacaciones, así si olvidas alguna pastilla en casa, siempre la podrás conseguir.
Tener mucho ojo con el calor de las horas del mediodía: de las 12H hasta las 16-18 horas.
Tratar de mantener una dieta saludable con mucha fruta y verdura.
Evitar ingerir cosas saladas en abundancia, porque aumentará la tensión y la retención de líquidos.
Prohibir grandes cantidades de alcohol: produce arritmias y disminuye la fuerza contráctil de nuestro corazón.
y disminuye la fuerza contráctil de nuestro corazón.
Evitar destinos muy calurosos y alturas de más de 2.000 metros.
Dormir lo suficiente, ya que cuando dormimos poco aumentan las hormonas del estrés que aumentan la Tensión Alta y la frecuencia cardiaca.
Mantenerse bien hidratados, se recomienda beber entre 2-2,5 litros de agua. Entre las bebidas recomendadas están las infusiones sin teína, ojo con el azúcar de los zumos y sus calorías…
Si realizas deporte, recuerda beber entre 2-3 litros de agua.
Lleva ropa ligera y muy transpirable, evita la sudoración excesiva y la deshidratación.
Si eres mayor, aún tienes que ser más cuidadoso con el calor: regula peor la sudoración y la eliminación de calos, tienes peores reflejos de contracción en las venas de las piernas, bebe abundante agua y evita el calor. Si tienes retención de líquidos, dile a tu médico o cardiólogo que te recomiende cual es la buena cantidad de agua para ti.
Si quieres saber más sobre cómo puede afectar a tu salud cardiovascular, consulta con un especialista en cardiología. 1 comentario
1 comentario - 202216jun
¿Tienen los mismos síntomas de infarto los hombres y las mujeres?
Texto elaborado por la doctora Catheline Lauwers, jefa del servicio de cardiología de Quirónsalud Valencia
jefa del servicio de cardiología de Quirónsalud Valencia .
.
Coloquialmente conocido como infarto, el infarto de miocardio aparece por un riego sanguíneo insuficiente debido a la obstrucción de una arteria.
aparece por un riego sanguíneo insuficiente debido a la obstrucción de una arteria.
El infarto es la necrosis -o muerte de las células- de un órgano o parte de él por falta de riego sanguíneo debido a una obstrucción o estenosis (estrechez) de la arteria correspondiente.
Comúnmente llamamos infarto al infarto agudo de miocardio (músculo cardiaco) pero le puede ocurrir a cualquier órgano.

¿Cómo se produce el infarto agudo de miocardio?
1. Las arterias coronarias se estrechan.
2. El oxígeno no llega al miocardio.
3. El miocardio, al no recibir oxígeno, no puede producir energía para moverse.
4. Mueren las células del tejido que no reciben sangre (el tejido se necrosa).
¿Por qué se produce el infarto agudo de miocardio?
Las arterias coronarías se pueden estrechar por distintas causas. Las más común es la aterosclerosis. La base suele ser una placa de colesterol que se fijaría en las arterias. El colesterol entra en contacto con la sangre y se produce un gran coágulo que ocluye las arterias, la sangre oxigenada no puede llegar al músculo cardiaco y una zona de este se muere (necrosa).
Factores de riesgo que pueden ocasionar la obstrucción de las arterias coronarias
Colesterol alto.
Tabaco.
Obesidad.
Sedentarismo.
Edad avanzada.
Síntomas del infartoEn la mayoría de las ocasiones no se presentan todos los síntomas, sino una combinación variable de algunos de ellos:
Habitualmente dolor tipo peso en la zona del esternón que no se modifica con los movimientos ni con la respiración, bastante intenso y en ocasiones se irradia hacia mandíbula, cuello y espalda, brazo izquierdo, y en algunos casos, brazo derecho. Se puede asociar a sudor frío y mareo.
Otras veces se manifiesta con dolor en la parte alta del abdomen, dificultad para respirar, ganas de vomitar y pérdida de conocimiento.
En las mujeres los síntomas son diferentes y principalmente se manifiesta con disnea o dificultad para respirar lo que en ocasiones puede confundir y retrasar el diagnóstico.
Infartos tras la pandemia de Covid 19
En 2021 la probabilidad de morir de causa cardiovascular fue un 8% mayor que en 2019 y 13% mayor que en 2020. Todos estos datos llevan a pensar que "el valor de incidencia de infarto repercutido en 2021 está subestimado, o sea que hubo más infartos que no lograron atenderse en tiempo y forma.
Infartos y edad
La cardiopatía isquémica aguda o infarto es cada vez más frecuente en jóvenes, según han observado los cardiólogos. El ataque al corazón que padecen estas personas menores de 45 años (SEC), de las principales causas es el colesterol elevado, en los pacientes jóvenes.
Infartos en hombres y en mujeres
En el año 2019, la prevalencia de enfermedades cardiovasculares 1 (ECV) en España afectaba al 9,8% de la población, 52,6% mujeres y 47,4% hombres. El conocimiento de signos y síntomas de Enfermedades cardiovasculares es dispar entre hombres y mujeres: sólo el 39% de las mujeres reconoce los síntomas del infarto, frente al 57% en hombres.
Por otro lado, el infarto de miocardio (IM) está gradualmente incrementándose en las mujeres jóvenes y mayores de 65 años. El riesgo de muerte en la mujer es el doble que el de los hombres (9.3% frente a 18.7%) y en parte se debe a una menor utilización de la angioplastia primaria en la mujer.
La aparición de insuficiencia cardíaca (IC) después de un Infarto de Miocardio es más frecuente en las mujeres que en los hombres. La Insuficiencia Cardiaca en el contexto del IM está vinculada al tiempo de demora hasta conseguir la reperfusión, por lo tanto, el diagnóstico y tratamiento precoz es clave para evitar su aparición.
La mortalidad por sexo puede variar significativamente en función de la ECV. La patología cardiovascular, que causa mayor mortalidad femenina es el ictus, la enfermedad cerebrovascular. La segunda causa de muerte por enfermedad cardiovascular es el Infarto de Miocardio.
Consecuencias de un infarto agudo de miocardio
Si el infarto agudo de miocardio es muy extenso, es posible sufrir de por vida insuficiencia cardiaca, a veces con congestión pulmonar.
Si el infarto agudo de miocardio es de pequeña extensión, se puede llevar una vida normal, eso sí, controlando los factores de riesgo para evitar un nuevo infarto.
En algunas personas pueden aparecer arritmias ventriculares o bloqueos del corazón , muerte súbita, pueden ser controlados con el uso de dispositivos especiales: desfibrilador o marcapasos. Suelen aparecer en el ingreso hospitalario y, una vez superados, el pronóstico ya no depende de haber presentado dichas complicaciones.
, muerte súbita, pueden ser controlados con el uso de dispositivos especiales: desfibrilador o marcapasos. Suelen aparecer en el ingreso hospitalario y, una vez superados, el pronóstico ya no depende de haber presentado dichas complicaciones.
¿Qué hacer si se tiene síntomas de infarto?
En caso de presentar síntomas sugestivos de infarto se debe contactar con los sistemas de emergencia llamando al 112 que activarán el código infarto, esencial para un tratamiento satisfactorio o acudir al hospital más cercano.
En Quirónsalud contamos con un equipo de Cardiólogos especialistas en el tratamiento de este tipo de patologías.
Solicita más información en el servicio de cardiología de Quirónsalud Valencia Quirónsalud - Quirónsalud Murcia - Quirónsalud Alicante - Quirónsalud Valencia - Quirónsalud Torrevieja - Corazón - salud - problema de corazón - cardiología - cardiólogo - cardiología Quirónsalud - cardiológo Quirónsalud - cardiaco Infarto - infarto hombre - infarto mujere - síntomas infarto - síntamos de infarto - causas infarto1 comentario
Quirónsalud - Quirónsalud Murcia - Quirónsalud Alicante - Quirónsalud Valencia - Quirónsalud Torrevieja - Corazón - salud - problema de corazón - cardiología - cardiólogo - cardiología Quirónsalud - cardiológo Quirónsalud - cardiaco Infarto - infarto hombre - infarto mujere - síntomas infarto - síntamos de infarto - causas infarto1 comentario
Bienvenido al Blog de Cardiología de los Hospitales Quirónsalud Alicante, Murcia Torrevieja y Valencia en el que encontrarás toda la información que necesitas sobre cómo tratar las enfermedades cardiovasculares, cuáles son los tratamientos más efectivos así como todas los avances en técnicas quirúrgicas y diagnósticas.
- Cómo empezar a hacer ejercicio después de los 50 años, guía para una vida activa y saludable
- Cardio para principiantes, cómo empezar a entrenar según tu edad y estilo de vida
- La muerte súbita y síndrome de brugada, a quién puede afectar
- Estrés y Salud del Corazón: ¿Cómo Afecta Tu Corazón el Estrés Diario?
- Cómo repercute el ejercicio en la salud de tu corazón, las claves para un bienestar cardiovascular
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.
















