Quirónsalud
Hospitales Quirónsalud San José y Quirónsalud Valle del Henares.
- 202412jun
Qué es la hidrocefalia: causas, síntomas y tratamientos
El término hidrocefalia está compuesto por dos palabras provenientes del griego: "hidro" que quiere decir "agua" y "céfalo" que es "cabeza". Tal como su nombre lo indica, se trata de una patología que produce una acumulación en exceso de líquido cefalorraquídeo en el cerebro, provocando una mayor presión en el cerebro o en la médula espinal que puede perjudicar las funciones neurológicas del paciente.

Síntomas de la hidrocefalia
Los síntomas que presenta un paciente con dicha afección dependen principalmente de la edad y la gravedad o progresión que lleve la enfermedad.
Síntomas de hidrocefalia en bebés
En los bebés menores de un año, se pueden ver abultadas las fontanelas debido a que los huesos del cráneo no se han terminado de cerrar. Otros signos son cansancio excesivo, vómitos, ojos orientados hacia abajo y falta de apetito.
Síntomas de hidrocefalia en niños y adultos
Cuando los huesos del cráneo están cerrados, la presión del líquido cefalorraquídeo es mayor, debido a que no hay espacio "libre" para que se expanda y descomprima el cerebro como es en el caso de los bebés.
Es por esto que en casos de niños mayores de un año y adultos podemos observar otra sintomatología como dolores intensos de cabeza, vómitos, convulsiones, visión doble y/o nublada, problemas de coordinación motora y de equilibrio, somnolencia o letargo, ojos orientados hacia abajo y pérdida de control de la vejiga o necesidad de orinar con frecuencia.
Causas y factores de riesgo
- Obstrucción del flujo de líquido cefalorraquídeo entre los ventrículos entre sí o con el resto del cerebro. Es la que se da con mayor frecuencia.
- Absorción deficiente del líquido por parte de los vasos sanguíneos producto de una inflamación en los tejidos cerebrales, lesiones o una patología preexistente.
- Producción excesiva de líquido: con muy poca frecuencia se dan casos en que se supera la capacidad de absorción que tiene el torrente sanguíneo.
Factores de riesgo de pacientes con hidrocefalia
Cuando hablamos de hidrocefalia congénita no podemos especificar variables que colaboren en su desarrollo. Sin embargo, si hablamos de hidrocefalia adquirida, podemos especificar ciertos elementos que pueden favorecer su manifestación.
En el caso de los bebés menores de un año, el origen puede ser complicaciones de parto que generen sangrado dentro de los ventrículos cerebrales o infecciones sufridas en el feto durante el embarazo, como la rubéola o sífilis, que produzcan inflamación de los tejidos del cerebro.
En niños mayores y adultos, puede verse producida por tumores cerebrales o intradurales, infecciones del sistema nervioso central, como paperas o meningitis y lesiones traumáticas en la cabeza que produzcan derrames cerebro vasculares.
Diagnóstico y tratamientos para la hidrocefalia
Un médico especialista utilizará pruebas por imagen de última generación como tomografías computarizadas, resonancias magnéticas y ultrasonografías. También, si lo viese necesario, podrá confirmarlo utilizando pruebas de verificación de la presión. Cada especialista decidirá cuál será la mejor forma dependiendo de la edad e historia clínica del paciente.
Tratamiento quirúrgico para la hidrocefalia
- Cirugía de derivación: consiste en la colocación de una especia de tubito que conecta los ventrículos cerebrales con los peritoneales y que se ocupa de absorber el líquido cefalorraquídeo excedente.
- Ventriculostomía endoscópica del tercer ventrículo: se realiza una pequeñísima perforación en el ventrículo para fomentar la asimilación del líquido por el torrente sanguíneo.
Qué pasa si no se trata la hidrocefalia
El tratamiento es esencial ya que la hidrocefalia tiene una tasa de mortalidad entre el 50 y 60%, además de las secuelas neurológicas, motoras y cognitivas que pueden empeorar la calidad de vida del paciente si no se lo trata.
El tiempo que puede vivir una persona con dicha enfermedad depende en gran medida de la atención médica, diagnóstico y tratamiento precoz. Por todo esto es muy importante asesorarse con un equipo de médicos profesionales y que cuenten con la experiencia necesaria para dar las mejores posibilidades. Si tienes más dudas ponte en contacto con nuestro equipo de neurología o pide tu cita online para una consulta personalizada.
1 comentario - 202422may
¿Por qué se producen los juanetes?
El juanete es una malformación que se desarrolla en el dedo gordo o en el pequeño del pie generando una protuberancia del hueso en la parte externa del mismo y que puede generar dolor con el paso del tiempo.
Si bien es una patología muy común, supone una serie de efectos, más allá de las consecuencias obvias estéticas, que pueden generar complicaciones posturales ya que el hueso del primer metatarsiano se desvía de su trayecto apuntando hacia fuera del pie y el dedo gordo se desvía hacia adentro superponiéndose con el resto de los dedos. Algunos de los problemas que pueden surgir como consecuencia de este mal apoyo de la planta son la metatarsalgia del dedo en martillo y dedos en garra.

Tipos de juanetes
- Hallux valgus congénito: se da a temprana edad.
- Cabeza del metatarsiasno: se origina cuando se produce un aumento de la misma.
- Juanete interfalángico: la articulación interfalángica sufre una desviación.
- Antepié triangular: este tipo afecta al segundo dedo del pie, debido a un hallux valgus muy severo.
Causas por las que salen los juanetes
Esta malformación tiene cierto componente hereditario, por lo que es normal que se repita en varias personas dentro de la misma familia.
Existen también formas de pie que generan tendencia a presentar juanetes como el pie griego, es decir cuando se tiene el dedo gordo más largo que el segundo dedo o el pie que presenta el primer metatarsiano más corto que el resto, más conocido como index minus. Asimismo, otras enfermedades como reumatismos inflamatorios que causan hinchazón en las articulaciones pueden afectar al desarrollo de hallux valgus.
Además, existen ciertos tipos de prácticas o componentes de la vida diaria que pueden tener cierta incidencia en una malformación de este estilocomo es la utilización de tacones altos o calzado pequeño.
Síntomas principales
- Dolores en la articulación que el paciente sufre y que se incrementa sobre todo con la presión del calzado.
- La piel puede verse dañada por el rozamiento que ésta tiene lo que puede derivar en un enrojecimiento de la zona y el crecimiento de callos.
Cómo prevenir los juanetes
Es difícil prevenir esta patología cuando el paciente presenta componentes hereditarios o enfermedades en el pie de nacimiento. Sin embargo, existen ciertas medidas que pueden ayudar a demorar y/o atenuar su crecimiento. Para lograr esto es aconsejable la elección de un calzado flexible y sin mucho tacón o de punta estrecha. Por otro lado, una vez que ya ha empezado a salir el juanete, se pueden poner los pies en remojo con agua tibia y un poco de sal durante unos 15 o 20 minutos. Este remedio casero ayuda a bajar la inflamación.
Diagnóstico y cirugía
Una simple observación de un especialista es suficiente para poder diagnosticar un caso de hallux valgus. Aunque es una afección que no suele generar complicaciones, el médico puede solicitar una radiografía del pie afectado para descartar un posible inicio de artritis u otros problemas subyacentes.
La única cura absoluta es la operación. Aunque es una opción que se recomienda únicamente cuando el paciente presenta síntomas de dolor crónico y dificultad en encontrar calzado adecuado o que dificulten la capacidad de caminar con normalidad.
Existen distintos tipos de cirugías para operar el juanete: cirugía abierta y una opción más moderna que es la cirugía láser. Con estos tratamientos, se logra no solo arreglar el desviamiento del pie, mejorando su funcionalidad y estética sino evitar que vuelva a producirse en el futuro.
La intervención suele hacerse bajo anestesia local o locorregional y suele demorarse más de 1 hora. Se realiza mediante una incisión en el pie que permite al cirujano el acceso al tejido afectado que tratará según su técnica elegida para el paciente.
Cada profesional hace una evaluación y elije la mejor técnica que va a utilizar para operar al paciente ya sea abierta o percutánea según la gravedad, sintomatología y las radiografías realizadas con anterioridad.
Entre las formas más comúnmente utilizadas para reparar el Hallux Valgus podemos destacar:
- Fusión o artrodesis: quitando la parte dañada de la articulación y luego colocando alambres o tornillos para volver a unirla. Una vez cerrada la herida la articulación seguirá sanando internamente y gracias a esos tornillos terminará por fusionarse.
- Cortar y recolocar los huesos: se hacen cortes en los huesos para poder moldearlos y colocarlos en una la posición correcta.
- Extirpación de juanete: esta cirugía, conocida con el nombre técnico de exostectomía, consiste en quitar únicamente la parte excedente o protuberancia del hueso metatarsiano.
- Restructuración de los tejidos blandos: se colocan correctamente los tendones del pie para corregir el crecimiento del juanete.
Recuperación de la cirugía de Juanetes
El tiempo de recuperación es entre 10 semanas y 6 meses dependiendo de la técnica empleada. Si ha sido una cirugía muy invasiva en la que se ha realizado una reparación masiva, la sanación total puede llegar a demorar hasta un año completo.
Como cualquier cirugía hay que tener ciertos cuidados para una rehabilitación eficaz como:
- Mantener la herida limpia y seca para evitar cualquier posible foco de infección. Al ducharse es indispensable cubrirla totalmente y seguir las indicaciones del médico traumatólogo para limpiar y desinfectar los puntos diariamente.
- Reposo: la recuperación es lenta y hace falta paciencia. Necesitarás usar yeso y mantener el pie en alto para protegerlo y darle tiempo a sanar durante al menos 3 semanas.
- Ejercicios de rehabilitación: no se puede volver a la normalidad de la noche a la mañana. El paciente tendrá que comenzar a usar su pie de a poco siguiendo una rutina de ejercicios establecidas por unfisioterapeuta especializado.
Es una operación dolorosa y molesta ya que la imposibilidad de utilizar los pies, limita mucho. Sin embargo, el médico traumatólogo se ocupará de recetar los calmantes apropiados y de dar las instrucciones necesarias para limitar ese dolor al menor tiempo e intensidad posibles.
¿Puede reaparecer el juanete después de la cirugía?
Así es, y para evitarlo es necesario seguir las instrucciones del médico al pie de la letra: evitar el calzado de punta angosta y los tacones en el caso de las mujeres, realizar los ejercicios indicados para fortalecer la musculatura y articulaciones del pie y asistir a las revisiones periódicas.
Si tienes más dudas con respecto a si debes hacerte o no una cirugía de pies para reparar el juanete, no dudes en ponerte en contacto con una clínica especializada en traumatología que pueda asesorarte de la mejor manera.
1 comentario - 20242abr
Cirugía de columna como tratamiento para la estenosis de canal
Las afecciones de espalda son algo que nos afecta a todos en algún momento de nuestra vida. Puede aparecer como una pequeña molestia o hasta un dolor más agudo que nos impida realizar ciertos movimientos con facilidad. En casos severos esta patología puede afectar a tu vida diaria ya que sencillas tareas se pueden volver muy complicadas.
Aunque asociamos este malestar a haber realizado algún sobreesfuerzo podemos sufrir una lesión de forma repentina simplemente inclinando la espalda o tras permanecer en una mala postura de forma prolongada.
¿Qué es y cómo se diagnostica?
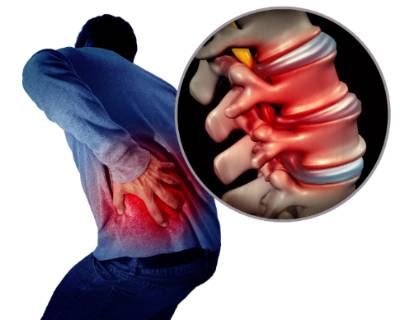
Cuando hablamos de estenosis de canal nos referimos al estrechamiento del canal medular, el espacio por dónde pasan la médula espinal y el tejido neurológico. Estos tejidos sufren una presión inusual al reducirse el espacio disponible.
Aunque en la mayoría de los casos esto se produce por una degeneración del tejido adyacente, lo que es un trastorno bastante frecuente en personas mayores de 50 años, también es posible que se deba a un accidente o algún golpe de origen traumático.
Si sientes alguna anomalía tras caminar durante un tiempo o incluso hormigueo en las piernas, brazos, manos, es importante que acudas a un médico para que realice un estudio y las pruebas necesarias para un correcto diagnóstico. Por lo general estas pruebas consisten en una valoración previa de los síntomas que presenta el paciente, complementado con una radiografía. En muchos casos se precisa también de la realización de una resonancia magnética por si existiera una hernia de disco.
Causas
Como ya hemos comentado, en la mayoría de los casos el origen de una estenosis del conducto vertebral se debe a los cambios por el desgaste que sufre la columna vertebral, fundamentalmente relacionados con la artrosis.
Aunque también es muy común que este problema se deba a una hernia de disco que presiona el tejido neurológico alojado en el interior de las vértebras. Según nuestros expertos, aproximadamente el 80% de la población sufrirá dicha patología a lo largo de su vida ya que durante los últimos años se ha visto un progresivo aumento de estas enfermedades.
Tratamientos
Aunque en muchos casos la cirugía es la mejor opción para el paciente, siempre se trata de evitarla comenzando la terapia con técnicas de rehabilitación y tratamientos ortopédicos como electroterapia, mesoterapia y cinesiterapia. Todo ello apoyado por el uso de fármacos para aliviar cualquier síntoma.
Cuando hablamos de casos en los que el paciente aqueja un mayor dolor se emplean tratamientos más agresivos como la radiofrecuencia o artrodesis lumbar.
Operación de hernia discal lumbar mediante de endoscopia avanzada de columna
En primer lugar, se introduce una aguja guía y dentro de ella un dilatador que evade dañar los tejidos neurológico, muscular u óseo y acceder directamente a la zona en la que se va a trabajar. Tras localizar el nivel, los doctores comprueban la correcta visualización del disco.
Con un vaporizador especial, con punta de láser que funciona con radiofrecuencia, van cauterizando o retrayendo los tejidos según las necesidades. Dicho vaporizador ayuda a ir identificando las estructuras que deben ir limpiando.
Después, proceden a retirar la hernia con mucha delicadeza para que no se fragmente. Se comprueba que haya salido entera y limpian todo el canal tanto por el lado derecho como por el izquierdo.
Los profesionales cauterizan los pequeños vasos sanguíneos que rodeaban la zona de extracción y comprueban de nuevo que no haya más trozos para extraer y que el espacio de las estructuras neurológicas es ahora el correcto. Por último, se le realiza al paciente una infiltración con corticoides locales y se espera hasta que se pase el efecto de la anestesia para comprobar su estado y su mejoría.
Postoperatorio
Tras pocas horas de la intervención el paciente puede irse caminando y sin apenas dolor, tan sólo con una cicatriz de un par de centímetros. Al consistir en una técnica ultra mínimamente invasiva los posibles problemas del postoperatorio se reducen hasta el mínimo. El paciente se va a casa tras despertarse del efecto de la anestesia empleada.
Durante la primera semana, este irá recuperando su rutina diaria de forma normal pudiendo realizar una práctica deportiva normal tras un mes y medio, aproximadamente, desde la cirugía.
- 202414mar
Hernia discal: causas y síntomas
El área de la traumatología y ortopedia trata las enfermedades y las patologías relacionadas con el sistema músculo esquelético. Entre estas podemos mencionar, por ejemplo, la artrosis, la lumbalgia o las hernias discales. Sobre las últimas, muchos pacientes acuden a consulta con dudas acerca de qué es, y cuáles son sus síntomas y tratamientos. En este post se tratará todo lo relacionado a este trastorno.
¿Qué es una hernia discal?

Entre las vértebras de la espalda se encuentra el disco intervertebral, formado por el núcleo pulposo y el anillo fibroso, que tiene como misión distribuir las cargas y las presiones que soporta la columna vertebral. Este es capaz de deformarse y volver a su forma normal cuando desaparece la tensión. En el movimiento de extensión la vértebra superior se desplaza hacia atrás con lo que el núcleo se engrosa por delante, provocando un aumento de carga en las fibras anteriores del anillo que cuando alcanzan su umbral de tolerancia hacen que dicha vértebra recupere la posición previa.
Una hernia discal se produce cuando el material del núcleo pulposo se sale del anillo fibroso debido a que las fibras de colágeno se han deteriorado y roto. Esto provoca que una parte del disco no sea capaz de regresar a su estado natural, pudiendo causar desde dolor en ambos brazos (en hernia de disco cervical) o piernas (hernias de disco lumbar) hasta cervicalgias o lumbalgias.
Causas
Es una afección que puede tener múltiples orígenes, desde problemas mecánicos como traumatismos, movimientos forzados de repetición, hasta un componente genético, pero el principal motivo por la que se produce es degenerativo. Es muy raro ver a personas menores de 30 años sufrir esta patología. Con el tiempo las fibras de colágenos del anillo fibroso se van degenerando y pierden elasticidad, por lo que después de deformarse ya no son capaces de volver a su posición previa y poco a poco se van rompiendo.
Las hernias discales se suelen ver en las edades intermedias de la vida, para que un disco se hernie debe ser gelatinoso y en las personas de avanzada edad este está tan "seco" que es más raro que surjan.
Hay diversos factores de riesgo que pueden predisponer a su desarrollo. Entre ellos destacan los trabajos que involucran vibración, torsiones frecuentes y la carga repetida de pesos. Además, los factores psicosociales, como el estrés laboral o las condiciones emocionales adversas, han sido identificados como contribuyentes significativos. Las condiciones físicas, como la debilidad muscular o la falta de flexibilidad, también pueden aumentar la vulnerabilidad a la hernia discal. Por último, los hábitos de vida desfavorables, como el tabaquismo y la obesidad, se asocian a un mayor riesgo de desarrollar esta condición.
Síntomas
Son muy variopintos, dependiendo de la localización de la hernia, su tamaño y grado de compresión neurológica que producen. Puede generar desde un simple dolor en columna conocido como lumbalgia, hasta estenosis de canal, que presenta síntomas más serios pudiendo afectar a la función de brazos y/o piernas.
El síntoma más característico es la ciática: dolor que se va hacia glúteo (nalga) y miembro inferior, generalmente más allá de la rodilla (si es Lumbar). Otro síntoma frecuente son las parestesias (sensación de hormigueo) en miembros inferiores o superiores (si es Cervical).
El dolor suele aumentar con la tos, mejorar tumbado con las piernas flexionadas, aumentar con la flexión anterior de la columna y con la sedestación prolongada y el paciente suele estar mejor caminando que a pie quieto.
La artrosis lumbar, puede actuar como agravante de los dolores sufridos por hernia discal. En mucha menor medida, los dolores en columna son ocasionados por tumores en la columna, pero, definitivamente, ante un dolor en columna es más que conveniente acudir a consulta para la realización un estudio médico completo.
Diagnóstico
Una resonancia magnética (RM) es la principal prueba que se realiza para poder reconocer esta afección. Pero hay ocasiones en la que no se puede llevar a cabo esta prueba médica, por ejemplo, a personas con marcapasos. Entonces se lleva a cabo un escáner, aunque no tienen la misma calidad de imagen.
Tratamiento
La mayoría de los pacientes pueden experimentar mejoras significativas con tratamiento conservador. Las hernias tienden a mejorar en un periodo de 8 a 12 semanas, durante el cual el tratamiento se centra en el alivio del dolor mediante analgésicos y ejercicios suaves.
En muchos casos, son trastornos que pueden reabsorberse, lo que conduce a la desaparición de los síntomas. No obstante, si el dolor se prolonga más allá de ese tiempo o si se presentan alteraciones en los esfínteres, podría requerirse de una intervención quirúrgica. Actualmente, hay varias técnicas que van desde la cirugía abierta tradicional hasta procedimientos mínimamente invasivos. Estas últimas, en particular, han demostrado reducir sustancialmente los riesgos asociados y minimizar los daños a los tejidos del cuerpo. Además, ofrecen tiempos de recuperación notablemente más cortos en comparación con las cirugías convencionales. La elección de la técnica quirúrgica dependerá de la evaluación específica de cada caso y de los factores individuales del paciente
- 202413feb
Todo lo que debes saber sobre las prótesis de cadera
La cirugía de prótesis de cadera se ha convertido en una opción común para aquellos que se enfrentan a enfermedades degenerativas que afectan a esta articulación. Antes de considerar someterse a este procedimiento, es fundamental comprender en detalle cada aspecto y obtener toda la información necesaria.
¿Qué es una prótesis de cadera?
Es una pieza artificial diseñada para reemplazar partes dañadas de la articulación y que suponen una limitación en las actividades cotidianas del paciente. Normalmente se presenta como una solución avanzada a la artrosis y a las fracturas. Esta opción se debe plantear en el momento en el que los ejercicios de fisioterapia o cualquier tipo de medicación no resulte suficiente para aliviar el dolor en el paciente.

Existen varios tipos según las zonas afectadas. La más común es la prótesis de cadera total, que une la pelvis y el fémur, y cuenta con dos partes articuladas entre sí: la cabeza femoral y el inserto acetabular. Sin embargo, en caso de roturas, suelen implantarse prótesis parciales, que van fijadas al fémur, pero la cabeza femoral articula contra la pelvis. También están las prótesis de revisión, adaptadas a pacientes con una prótesis previa.
Proceso quirúrgico
Estos implantes llevan asociados una cirugía que consiste en la sustitución de los fragmentos afectados por implantes metálicos conocidos como par de fricción metal-metal, ya que sufren menor desgaste que las prótesis de metal-polietileno. En función de cada caso se emplean diferentes técnicas.
Para dichas operaciones se usa anestesia local o raquianestesia (por debajo de la espalda). La intervención puede durar entre una y dos horas, y los métodos se diferencian entre cementación y no cementación. En el primer caso se utiliza un tipo especial de compuesto óseo para adherir la prótesis al cuerpo, mientras que, en el segundo, esta se recubre con una superficie rugosa que promueve el crecimiento de los huesos hacia el dispositivo artificial, creando una unión biológica.
Es importante saber también que durante el procedimiento quirúrgico se implanta una prótesis temporal para conocer el tamaño de los componentes que se necesitan. Una vez conocida esta información, se coloca la definitiva.
Beneficios y duración
Generalmente, estos aparatos ofrecen buenos resultados, que suponen un aumento de la calidad de vida del paciente, ya que el dolor crónico desaparece y, por tanto, mejora su movilidad, lo que le permite retomar su rutina habitual.
Una prótesis de cadera puede llegar a durar en torno a 20 o 25 años, siempre que no surjan complicaciones que obliguen a reemplazarla, pero en los últimos años se han desarrollado nuevos modelos que permiten una duración aún mayor.
Posibles complicaciones
A pesar de los éxitos, son dispositivos que pueden enfrentar desafíos, como infecciones, especialmente debido a bacterias "superespecializadas" que se asientan en las superficies artificiales, a las que las defensas no llegan de manera efectiva y forman un biofilm resistente a los antibióticos. Los síntomas incluyen dolor, fiebre, falta de movilidad y mala cicatrización de la herida.
En cuanto a los tipos de infección, las más comunes son la aguda, que suele manifestarse durante el primer mes, y la subaguda, cuyos síntomas pueden presentarse entre un mes y un año después de la intervención. También, existe la tardía, que es menos frecuente y se da tras haber desarrollado un proceso contagioso anterior en otra parte del cuerpo.
Para el diagnóstico de este tipo de patologías, en primer lugar, se lleva a cabo un análisis clínico, además de pruebas de imagen, tales como resonancias magnéticas, radiografías o gammagrafías nucleares. También son importantes los cultivos de laboratorio.
A la hora de curar estas enfermedades, un tratamiento antibiótico no es suficiente, sino que se precisa de una intervención, para limpiar la zona afectada y los tejidos colindantes. La operación puede llevarse a cabo en un tiempo si la afección se detecta en un periodo inferior a dos semanas y el paciente presenta un estado de salud general bueno. En casos de infección crónica, es necesario realizar la operación en dos tiempos: en la primera intervención se retira la prótesis contagiada y se coloca un espaciador de cemento suministrador de antibiótico. Pasados dos o tres meses, el paciente se somete a una segunda cirugía en la que se implanta un nuevo aparato.
La rehabilitación posterior es muy importante de cara a evitar nuevos problemas y alargar su duración. Entre los consejos para su cuidado están el lavado y desinfección de la herida, evitar esfuerzo excesivo los primeros meses, usar calzado cómodo, dormir boca arriba, controlar el peso y realizar ejercicios para fortalecer. Ante la presencia de síntomas se debe visitar a un traumatólogo especialista de cadera que valore la situación.
Blog de los expertos de la Unidad de Traumatología del Dr. Elgeadi, Jefe de Servicio de los Hospitales Quirónsalud San José y Quirónsalud Valle del Henares, con los mejores consejos para tratar y prevenir patologías y lesiones traumatológicas.
- Cómo prevenir las lesiones de esquí y snowboard
- Operación Retorno. Cómo retomar el ejercicio tras Navidad sin lesiones
- Prótesis de rodilla en 3D: el futuro de la cirugía de rodilla
- Rehabilitación postoperatoria con Inteligencia Artificial: la tecnología que te ayuda a sanar más rápido.
- ¿Qué es la medicina regenerativa en traumatología? El nuevo paradigma para sanar lesiones
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.























